что такое дермальный ангиит
Полиморфный дермальный ангиит
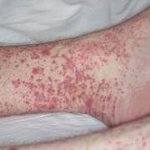
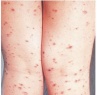
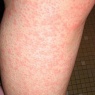
Полиморфный дермальный ангиит (болезнь Гужеро-Рюитера) — хронический рецидивирующий дерматоз, обусловленный неспецифическим воспалительным процессом в стенках кожных сосудов. Характеризуется выраженным разнообразием клинических проявлений: бляшки, узелки, кожные кровоизлияния, волдыри, пузыри, участки отека кожи, гнойнички, поверхностные некрозы, язвы, рубцы. Основной метод диагностики полиморфного дермального ангиита — дерматоскопия. Лечение может включать назначение противовоспалительных и антигистаминных препаратов, антибиотиков, глюкокортикоидов, витаминов, препаратов кальция, хлорохина. Тяжелые формы заболевания требуют применения экстракорпоральных методов очищения крови.
Общие сведения
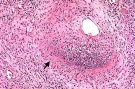
В настоящее время дерматология придерживается иммунокомплексной теории развития полиморфного дермального ангиита, согласно которой поражения сосудов обусловлены действием на их стенку циркулирующих иммунных комплексов (ЦИК). В роли антигенов при этом могут выступать локальные или общие инфекции (стафилококковые, стрептококковые, ангина, грипп, ОРВИ, краснуха, корь и др.). При полиморфном дермальном ангиите в местах поражения ЦИК происходит утолщение и выбухание сосудистой стенки, в ее толще могут образовываться узелки. В дальнейшем она пропитывается фибрином, проницаемость ее увеличивается, что приводит к появлению кровоизлияний. Происходит некроз отдельных участков стенки сосуда и компенсаторное разрастание других.
Симптомы полиморфного дермального ангиита
Полиморфный дермальный ангиит, как правило, протекает с поражением кожи голеней. Однако может наблюдаться и другая локализация высыпаний. В некоторых случаях появлению кожных элементов предшествует общая симптоматика: утомляемость, повышение температуры, слабость, артралгии, головная боль. Появившись на коже, высыпания держаться до нескольких месяцев. После их разрешения и заживления создается впечатление полного выздоровления пациента, но при этом всегда существует риск развития рецидива.
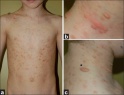
По преобладанию тех или иных элементов сыпи выделяют несколько разновидностей полиморфного дермального ангиита. Уртикарный вариант полиморфного дермального ангиита проявляется появлением на любых участках кожи различного размера волдырей, что напоминает клиническую картину крапивницы. Но, в отличие от последней, высыпания сопровождаются не зудом, а своеобразным дискомфортом и болезненностью.
Пустулезно-язвенный вариант полиморфного дермального ангиита начинается с возникновения на коже любой части тела пустул и пузырьков, напоминающих проявления фолликулита или акне. Затем на месте высыпаний формируются глубокие язвы, склонные к увеличению в размерах и заживающие с образованием грубых рубцов.
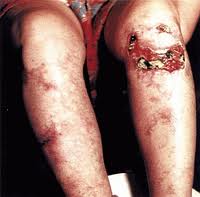
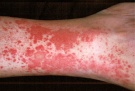
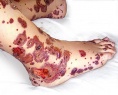
Некротически-язвенный вариант полиморфного дермального ангиита характеризуется образованием тромбов в пораженных сосудах, что вызывает некроз целых участков кожи с образованием черного струпа. Имеет тяжелое течение с молниеносным началом и быстрым ухудшением состояния пациента, нередко приводящим к летальному исходу. Если пациент не погибает, то некротические участки трансформируются в длительно заживающие и плохо поддающиеся лечению язвы, оставляющие после себя большие рубцы. Полиморфный вариант отличается сочетанным проявлением сразу нескольких вариантов полиморфного дермального ангиита.
Диагностика и лечение полиморфного дермального ангиита
Диагностику проводит дерматолог. Основным методом исследования при этом является дерматоскопия, в ходе которой выявляется набухание и воспаление стенок проходящих в коже сосудов, пропитывание их фибрином, некротические изменения, тромбозы, выход клеток крови за пределы сосуда и участки разрастания эндотелия.
В лечении применяют противовоспалительные препараты (фенилбутазон, индометацин), антигистаминные средства (дезлоратадин, лоратадин, хлоропирамин), препараты кальция, витамины В15, Р и С. При выявлении связи полиморфного дермального ангиита с инфекцией проводится антибиотикотерапия. В тяжелых случаях необходимо применение глюкокортикостероидной терапии и методов экстракорпоральной гемокоррекции: гемосорбции, плазмафереза, криоафереза. При рецидивирующем течении назначают длительный курс хлорохина.
В местном лечении полиморфного дермального ангиита используют повязки и мази с кортикостероидами, при язвах и некротических поражениях — мазь Вишневского, метилуроциловую мазь, примочки с химотрипсином.
Ангииты кожи классификация лечение ангииты кожи профилактика ангиита кожи эритема узло ватая хроническая многопрофильный медицинский центр ваша клиника
Также можно записаться на удобное для Вас время.
Ангииты кожи — дерматозы, в клинической и патоморфологической симптоматике которых
первоначальным и ведущим звеном является неспецифическое воспаление стенок дермальных и
гиподермальньгх кровеносных сосудов разного калибра. В настоящее время насчитывают до 50
нозологических форм, относящихся к группе ангиитов кожи.
Ангииты кожи: Этиология и патогенез.
Ангииты кожи классификация.
Ангиит полиморфный дермальный.
Как правило, имеет хроническое рецидивирующее течение и отличается разнообразной
морфологической симптоматикой. Высыпания первоначально появляются на голенях, но могут возникать
и на других участках кожного покрова, реже — на слизистых оболочках. Наблюдаются волдыри,
геморрагические пятна различной величины, воспалительные узелки и бляшки, поверхностные узлы,
папулонекротические высыпания, пузырьки, пузыри, пустулы, эрозии, поверхностные некрозы, язвы, рубцы.
Высыпаниям иногда сопутствуют лихорадка, общая слабость, артралгии, головная боль. Появившаяся сыпь
обычно существует длительный период (от нескольких недель до нескольких месяцев), имеет тенденцию к
рецидивам. В зависимости от наличия тех или иных морфологических элементов сыпи выделяют различные
типы дермального ангиита.
Как правило, симулирует картину хронической рецидивирующей крапивницы, проявляясь
волдырями различной величины, возникающими на разных участках кожного покрова. В отличие от
крапивницы волдыри при уртикарном ангиите отличаются стойкостью, сохраняясь на
протяжении 1—3 сут. (иногда более длительно).
Наиболее характерен. Самым типичным проявлением этого варианта является так
называемая пальпируемая пурпура — отечные геморрагические пятна различной величины, локализующиеся
обычно на голенях и тыле стоп, легко определяемые не только визуально, но и при пальпации, что отличает
их от других пурпур. Первыми высыпаниями при геморрагическом типе обычно бывают мелкие отечные
воспалительные пятна, напоминающие волдыри и вскоре трансформирующиеся в геморрагическую сыпь.
При дальнейшем нарастании воспалительных явлений на фоне сливной пурпуры и экхимозов могут формироваться
геморрагические пузыри, оставляющие после вскрытия глубокие эрозии или язвы. Высыпаниям, как правило,
сопутствует умеренный отек нижних конечностей. Геморрагические пятна могут появляться на
слизистой оболочке рта и зева. Геморрагические высыпания, возникающие остро после перенесенного
простудного заболевания (обычно после ангины) и сопровождающиеся лихорадкой, выраженными артралгиями,
болями в животе и кровянистым стулом, составляют клиническую картину анафилактоидной пурпуры
Шенлейна—Геноха, которая наблюдается чаще у детей.
Встречается довольно редко. Он характеризуется появлением гладких уплощенных
воспалительных округлых узелков величиной с чечевицу или мелкую монету, а также небольших
поверхностных нерезко очерченных отечных бледно-розовьгх узлов величиной до лесного ореха, болезненных при
пальпации. Высыпания локализуются на конечностях, обычно на нижних, редко на туловище и не сопровождаются
выраженными субъективными ощущениями.
Проявляется небольшими плоскими или полушаровидными воспалительными нешелушащимися
узелками, в центральной части которых вскоре формируется сухой некротический струп, обычно в виде черной
корочки. При срывании струпа обнажаются небольшие округлые поверхностные язвочки, а после рассасывания
папул остаются мелкие «штампованные» рубчики. Высыпания располагаются, как правило, на
разгибательных поверхностях конечностей и клинически полностью симулируют папулонекротический
туберкулез, с которым следует проводить самый тщательный дифференциальный диагноз.
Обычно начинается с небольших везикулопустул, напоминающих акне или фолликулит. Они
быстро трансформируются в язвенные очаги с тенденцией к неуклонному эксцентрическому росту за счет распада
отечного синюшно-красного периферического валика, локализуются на любом участке кожи, чаще на голенях,
нижней половине живота. После заживления язв остаются Плоские или гипертрофические, длительно сохраняющие
воспалительную окраску рубцы. Некротически-язвенный тип является наиболее тяжелым вариантом
дермального ангиита. Он имеет острое (иногда молниеносное) начало и последующее затяжное течение
(если процесс не заканчивается быстрым летальным исходом). Вследствие острого тромбоза воспаленных
кровеносных сосудов возникает омертвение (инфаркт) того или иного участка кожи, проявляющееся некрозом в
виде обширного черного струпа, образованию которого может предшествовать обширное
геморрагическое пятно или пузырь. Процесс обычно развивается в течение нескольких часов, сопровождается
сильными болями и лихорадкой. Поражаются чаще нижние конечности и ягодицы. Гнойно-некротический струп
сохраняется длительное время. Образовавшиеся после его отторжения язвы имеют различные величину и
очертания, покрыты гнойным отделяемым, крайне медленно рубцуются.
Характеризуется сочетанием различных высыпаний элементов, свойственных другим
типам дермального ангиита. Чаще наблюдается сочетание отечных воспалительных пятен,
геморрагических высыпаний пурпурозного характера и поверхностных отечных мелких узлов, что составляет
классическую картину так называемого трехсимптомного синдрома Гужеро—Дюперра и идентичного ему
по-лиморфнонодулярного типа артериолита Руитера.
Пурпура пигментная хроническая.
Является хроническим дермальным капилляритом, поражающим сосочковые капилляры. В
зависимости от клинических особенностей выделяют следующие клинические разновидности: петехиальный
тип характеризуется множественными мелкими (точечными) геморрагическими пятнами без отека (петехии)
с исходом в стойкие буровато-желтые, различных величины и очертаний пятна гемосидероза. Высыпания
располагаются чаще на нижних конечностях, не сопровождаются субъективными ощущениями, наблюдаются почти
исключительно у мужчин. Тёлеангиэктатический тип проявляется чаще своеобразными
пятнами-медальонами, центральная зона которых состоит из мелких телеангиэктазий (на слегка атрофичной
коже), а периферическая — из мелких петехий на фоне гемосидероза. Лихеноидный тип
характеризуется диссеминированными мелкими лихеноидны-ми блестящими, почти телесного цвета узелками,
сочетающимися с петехиальными высыпаниями, пятнами гемосидероза, иногда мелкими телеангиэктазиями,
отличается наличием в очагах, помимо петехий и гемосидероза, явлений экзематизации (отечность, разлитое
покраснение, папуловезикулы, корочки), сопровождающихся зудом.
Ливедоангиит.
Ангиит узловатый.
Включает различные варианты узловатой эритемы, отличающиеся друг от друга характером
узлов и течением процесса. Эритема узловатая острая проявляется быстрым высыпанием на голенях
(редко на других участках конечностей) ярко-красных отечных болезненных узлов величиной до детской ладони
на фоне общей отечности голеней и стоп. Отмечаются повышение температуры тела до 38—39°С, общая
слабость, головная боль, артралгии. Заболеванию обычно предшествуют простуда, вспышка ангины. Узлы исчезают
бесследно в течение 2—3 нед., последовательно изменяя свою окраску на синюшную, зеленоватую, желтую
(«цветение синяка»). Изъязвления узлов не бывает.
Эритема узловатая хроническая — самая частая форма кожного ангиита.
Отличается упорным рецидивирующим течением, возникает обычно у женщин зрелого
возраста, нередко на фоне общих сосудистых и аллергических заболеваний, очагов хронической инфекции и
воспалительных или опухолевых процессов в органах малого таза (хронический аднексит, миома матки).
Обострения чаще наблюдаются весной и осенью, характеризуются появлением небольшого числа
синюшно-розовых плотных, умеренно болезненных узлов величиной с лесной или грецкий орех. В начале своего
развития узлы могут не изменять окраску кожи, не возвышаться над ней, а определяться только при
пальпации. Почти исключительная локализация узлов — голени (обычно их передняя и боковая
поверхности). Отмечается умеренная отечность голеней и стоп. Общие явления непостоянны и слабо выражены.
Рецидивы длятся несколько месяцев, в течение которых одни узлы могут рассасываться, а на смену им
появляться другие. Эритема узловатая мигрирующая обычно имеет подострое, реже хроническое течение и
своеобразную динамику основного поражения. Процесс, как правило, асимметричный и начинается
одиночным плоским узлом на переднебоковой поверхности голени. Узел розовато-синюшный, тестоватой
консистенции и довольно быстро увеличивается в размерах за счет периферического роста,
превращаясь вскоре в крупную глубокую бляшку с запавшим и более бледным центром и широкой валообразной,
более насыщенной периферической зоной. Этим изменениям могут сопутствовать единичные мелкие узлы, в
том числе на противоположной голени. Поражение сохраняется от нескольких недель до нескольких месяцев.
Возможны общие явления (субфебрилитет, недомогание, артралгии).
В практических целях выделяют две степени активности процесса: I(низкую) и
II(высокую). При активности Iстепени поражение кожи ограниченное (локализированное), представлено
небольшим или умеренным числом высыпаний, отсутствуют общие явления (лихорадка, недомогание,
головная боль), нет признаков вовлечения других органов, лабораторные исследования не обнаруживают
существенных отклонений от нормы. При активности IIстепени процесс диссеминированный (в частности, выходит
за пределы голеней), сыпь весьма обильна, имеются общие явления, признаки системности (артралгии,
миалгии, нейропатии, желудочно-кишечные расстройства и др.), отклонения в различных лабораторных тестах
(повышение СОЭ до 20 мм/ч и более, лейкоцитоз, эозинофилия, снижение уровня гемоглобина,
тромбоцитопения, повышение общего белка, а- или у-глобулинов, изменение содержания отдельных
иммуноглобулинов, снижение комплемента, появление С-реактивного белка, положительные пробы на
ревматоидный фактор, появление антинукле-арного фактора (АНФ) и антител к ДНК, высокие титры
антистрептолизина-О и антигиалуронидазы, снижение фибринолиза и др.).
Ангииты кожи лечение.
Тактика ведения
Ангииты кожи профилактика.
Профилактика кожных ангиитов состоит из 3 этапов. На 1-м этапе
проводят санацию очагов инфекции и коррекцию сопутствующих заболеваний, на 2-м — поддерживающее лечение
(ангиопротекторы, дезагреганты, гемокинаторы, адаптогены) и при необходимости трудоустройство, на 3-м
этапе назначают курортотерапию, профилактический режим, закаливание.
Если у Вас остались вопросы, Вы можете записаться на прием к дерматологу нашего медицинского центра.
Васкулиты, ограниченные кожей
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ ВАСКУЛИТАМИ, ОГРАНИЧЕННЫМИ КОЖЕЙ
Шифр по Международной классификации болезней МКБ-10
L95; L95.0; L95.1; L95.8; L95.9
ОПРЕДЕЛЕНИЕ
Васкулиты (ангииты) кожи – дерматозы, в клинической и патоморфологической картине которых первоначальным и ведущим звеном выступает неспецифическое воспаление стенок дермальных и гиподермальных кровеносных сосудов разного калибра.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
В настоящее время единая общепринятая классификация васкулитов кожи отсутствует. Для практических целей используется рабочая классификация васкулитов кожи, разработанная О.Л. Ивановым (1997 г.) (табл. 1) [2].
Таблица 1. Классификация васкулитов кожи
| Клинические формы | Синонимы | Основные проявления |
| I. Дермальные васкулиты | ||
| Полиморфный дермальный васкулит: | Синдром Гужеро-Дюперра, артериолит Рюитера, болезнь Гужеро-Рюитера, некротизирующий васкулит, лейкоцитокластический васкулит | |
| Уртикарный тип | Уртикарный васкулит | Воспалительные пятна, волдыри |
| Геморрагический тип | Геморрагический васкулит, геморрагический лейкоцитокластический микробид Мишера-Шторка, анафи-лактоидная пурпура Шенлейна-Геноха, геморрагический капилляротоксикоз | Петехии, отечная пурпура («пальпируемая пурпура»), экхимозы, геморрагические пузыри |
| Папулонодулярный тип | Нодулярный дермальный аллергид Гужеро | Воспалительные узелки и бляшки, мелкие отечные узлы |
| Папулонекротический тип | Некротический нодулярный дерматит Вертера-Дюмлинга | Воспалительные узелки с некрозом в центре, «штампованные» рубчики |
| Пустулезно-язвенный тип | Язвенный дерматит, гангренозная пиодермия | Везикулопустулы, эрозии, язвы, рубцы |
| Некротически-язвенный тип | Молниеносная пурпура | Геморрагические пузыри, геморрагический некроз, язвы, рубцы |
| Полиморфный тип | Трехсимптомный синдром Гужеро-Дюперра, полиморфно-нодулярный тип артериолита Рюитера | Чаще сочетание волдырей, пурпуры и поверхностных мелких узлов; возможно сочетание любых элементов |
| Хроническая пигментная пурпура: | Геморрагически-пигментные дерматозы, болезнь Шамберга-Майокки | |
| Петехиальный тип | Стойкая прогрессирующая пигментная пурпура Шамберга, болезнь Шамберга | Петехии, пятна гемосидероза |
| Телеангиэктатический тип | Телеангиэктатическая пурпура Майокки | Петехии, телеангиэктазии, пятна гемосидероза |
| Лихеноидный тип | Пигментный пурпурозный лихеноидный ангиодермит Гужеро-Блюма | Петехии, лихеноидные папулы, телеангиэктазии, пятна гемосидероза |
| Экзематоидный тип | Экзематоидная пурпура Дукаса-Капетанакиса | Петехии, эритема, лихенификация, чешуе-корочки, пятна гемосидероза |
| II. Дермо-гиподермальные васкулиты | ||
| Ливедо-ангиит | Кожная форма узелкового периарте-риита, некротизирующий васкулит, ливедо с узлами, ливедо с изъязвлениями | Ветвистое или сетчатое ливедо, узловатые уплотнения, геморрагические пятна, некрозы, язвы, рубцы |
| Показатели | Степень активности | |
| I | II | |
| Поражение кожи (по площади) | Ограниченное | Распространенное |
| Число высыпаний | Небольшое | Множественное |
| Температура тела | Нормальная или не выше 37,5°С | Выше 37,5 ° С |
| Общие явления (недомогание, общая слабость, головная боль, артралгии, миалгии и т.п.) | Отсутствуют или незначительны | Резко выражены |
| Общий анализ крови | ||
| СОЭ | До 25 мм/ч | Выше 25 мм/ч |
| Эритроциты | Норма | Менее 3,8×10 12 /л |
| Гемоглобин | Норма | Менее 12 г% |
| Тромбоциты | Норма | Менее 180×10 9 /л |
| Лейкоциты | Норма | Более 10×10 9 /л |
| Биохимический анализ крови | ||
| Общий белок | Норма | Более 85 г/л |
| α2-глобулин | Норма | Более 12% |
| γ-глобулин | Норма | Более 22% |
| С-реактивный белок | Отсутствует или до 2+ | Более 2+ |
| Комплемент | Выше 30 ед | Ниже 30 ед |
| Иммуноглобулины | Норма | Повышены |
| Реакция Ваалера-Роуза* | Отрицательная | Положительная |
| Латекс-тест* | Отрицательная | Положительный |
| Общий анализ мочи | ||
| Протеинурия | Нет | Есть |
Дифференциальный диагноз
Дифференциальный диагноз васкулитов кожи проводят с туберкулезом кожи, экземой и пиодермиями.
Лечение
Цели лечения
— достижение ремиссии
Общие замечания по терапии
При лечении той или иной формы кожного васкулита учитываются клинический диагноз, стадия процесса и степень его активности, а также сопутствующая патология.
При обострении васкулита больным показан постельный режим, особенно при локализации очагов на нижних конечностях, который следует соблюдать до перехода в регрессирующую стадию.
Необходимо проведение коррекции или радикального устранения выявленных сопутствующих заболеваний, которые могут поддерживать и ухудшать течение кожного васкулита (очаги хронической инфекции, например, хронический тонзиллит, гипертоническая болезнь, сахарный диабет, хроническая венозная недостаточность, фибромиома матки и т.п.). В тех случаях, когда васкулиты выступают в качестве синдрома какого-либо общего заболевания (системного васкулита, диффузного заболевания соединительной ткани, лейкоза, злокачественного новообразования и т.п.), в первую очередь должно быть обеспечено полноценное лечение основного процесса [2].
Используемая медикаментозная терапия должна быть направлена на подавление воспалительной реакции, нормализацию микроциркуляции в коже и терапию имеющихся осложнений.
Схемы лечения
Полиморфный дермальный васкулит
Степень активности I
Нестероидные противовоспалительные средства (B)[2, 13]
— нимесулид 100 мг перорально 2 раза в сутки в течение 2–3 недель с дальнейшим снижением суточной дозы
или
— мелоксикам 7,5 мг перорально 2 раза в сутки в течение 2–3 недель с дальнейшим снижением суточной дозы
или
— индометацин 25 мг перорально 3–4 раза в сутки в течение 2–3 недель с дальнейшим снижением суточной дозы
Антибактериальные препараты (B) [13]
— ципрофлоксацин 250 мг перорально 2 раза в сутки в течение 10–14 дней
или
— доксициклин 100 мг перорально 2 раза в сутки в течение 10–14 дней
или
— азитромицин 500 мг перорально 1 раз в сутки в течение 10–14 дней
Хинолины (А) [15, 16]
— гидроксихлорохин 200 мг перорально 2 раза в сутки в течение 2–3 месяцев, под контролем показателей клеточного состава крови 1 раз в месяц
или
— хлорохин 250 мг перорально 2 раза в сутки в течение 1 месяца, затем по 250 мг 1 раз в день в течение 1–2 месяцев, под контролем показателей клеточного состава крови 1 раз в месяц
Антигистаминные препараты (В)
— левоцетиризин 5 мг перорально 1 раз в сутки в течение 14 дней
или
— дезлоратадин 5 мг перорально 1 раз в сутки в течение 14 дней
или
— фексофенадин 180 мг перорально 1 раз в сутки в течение 14 дней
Наружно:
Глюкокортикостероиды [17]:
— мометазона фуроат 0,1% крем или мазь, наносить 1 раз в сутки на очаги поражения до наступления клинического улучшения
или
— бетаметазона 0,1 крем или мазь, наносить 2 раза в сутки на очаги поражения до наступления клинического улучшения
или
— метилпреднизолона ацепонат 0,1% крем или мазь, наносить 1 раз в сутки на очаги поражения, длительность применения не должна превышать 12 недель
Степень активности II
Системные глюкокортикостероиды (А)
— преднизолон 30–50 мг/сутки перорально преимущественно в утренние часы в течение 2–3 недель, с дальнейшим постепенным снижением дозы по 1 таб. в неделю.
или
— бетаметазон 2 мл внутримышечно 1 раз в неделю №3–5 с постепенным снижением дозы и увеличением интервала введения
Для уменьшения нежелательных явлений при проведении системной терапии глюкокортикостероидами назначают:
Ингибиторы протонного насоса:
— омепразол 20 мг перорально 2 раза в сутки в течение 4-8 недель
Макро- и микроэлементы в комбинациях:
— калия и магния аспарагинат по 1 таб. 3 раза в сутки перорально
Корректоры метаболизма костной и хрящевой ткани в комбинациях:
— кальция карбонат + колекальцеферол по 1 таб. 3 раза в сутки перорально
Нестероидные противовоспалительные средства (В)
— диклофенак 50 мг перорально 3 раза в сутки в течение 2–3 недель с дальнейшим снижением суточной дозы
или
— нимесулид 100 мг перорально 2 раза в сутки в течение 2–3 недель с дальнейшим снижением суточной дозы
или
— мелоксикам 7,5 мг перорально 2 раза в сутки в течение 2–3 недель с дальнейшим снижением суточной дозы
Цитостатики (А) [16]
— азатиоприн 50 мг перорально 2 раза в сутки в течение 2–3 месяцев, под контролем показателей крови (полный анализ крови, включая определение уровня тромбоцитов, а также определение активности сывороточных печеночных трансаминаз, щелочной фосфатазы и уровня билирубина) 1 раз в месяц
Антибактериальные препараты (В) [13]
— офлоксацин 400 мг перорально 2 раза в сутки в течение 10–14 дней
или
— амоксицилин + клавулановая кислота 875+125 мг перорально по 1 таб. 2 раза в сутки в течение 10–14 дней
Ангиопротекторы и корректоры микроциркуляции(A) [2, 18, 19]
— пентоксифиллин 100 мг 3 раза в сутки в течение 1–2 месяцев
— анавенол по 2 таб. 2 раза в сутки в течение 1–2 месяцев
Венотонизирующие и венопротекторные средства(A) [2, 18, 19]
— гесперидин+диосмин 500 мг перорально 2 раза в сутки в течение 1–2 месяцев
Антигистаминные препараты (В) [13]
— эбастин 10 мг в сутки перорально в течение 14 дней
или
— цетиризин 10 мг в сутки перорально в течение 14 дней
или
— левоцетиризин 5 мг в сутки перорально в течение 14 дней
Антикоагулянты (D) [2]
— надропарин кальция подкожно 0.3 мл 2 раза в сутки, в течение 2–4 недель
Дезинтоксикационная терапия (D) [2]
Заменители плазмы и других компонентов крови
— декстран 200–400 мл в/в капельно 1 раз в сутки №7–10
Хроническая пигментная пурпура
Хинолины (А) [14, 20]
— гидроксихлорохин 200 мг перорально 2 раза в сутки, в течение 2–3 месяцев, под контролем показателей клеточного состава крови 1 раз в месяц
или
— хлорохин 250 мг перорально 2 раза в сутки, в течение 1 месяца, затем по 250 мг 1 раз в сутки в течение 1–2 месяцев, под контролем показателей клеточного состава крови 1 раз в месяц
Витамины (D)
— аскорбиновая кислота+рутозид по 1 таб. 3 раза в сутки перорально
— витамин Е + ретинол по 2 капс. 2 раза в сутки перорально
Ангиопротекторы и корректоры микроциркуляции(A) [2, 18, 19]
— пентоксифиллин 100 мг перорально 3 раза в сутки в течение 1–2 месяцев
или
— дипиридамол 25 мг перорально по 1 таб. 3 раза в сутки, в течение 1–2 месяцев
Венотонизирующие и венопротекторные средства(A) [2, 18, 19]
— гесперидин+диосмин 500 мг перорально 2 раза в сутки в течение 1–2 месяцев
Наружно:
Глюкокортикостероиды [17]:
— мометазона фуроат 0,1% крем или мазь, наносить 1 раз в сутки на очаги поражения до наступления клинического улучшения
или
— бетаметазона 0,1 крем или мазь, наносить 2 раза в сутки на очаги поражения до наступления клинического улучшения
или
— метилпреднизолона ацепонат 0,1% крем или мазь, наносить 1 раз в сутки на очаги поражения, длительность применения не должна превышать 12 недель
Ангиопротекторы и корректоры микроциркуляции:
— троксерутин 2% гель, 2 раза в сутки
Антикоагулянты:
— гепарин натрия мазь, 2–3 раза в сутки до наступления клинического улучшения, в среднем от 3 до 14 дней
Ливедо-ангиит
Степень активности I
Нестероидные противовоспалительные средства (В)[2]
— диклофенак 50 мг перорально 3 раза в сутки в течение 2–3 недель с дальнейшим снижением суточной дозы
или
— нимесулид 100 мг перорально 2 раза в сутки в течение 2–3 недель с дальнейшим снижением суточной дозы
Хинолины (А) [15, 16]
— гидроксихлорохин 200 мг перорально 2 раза в сутки в течение 2–3 месяцев, под контролем показателей клеточного состава крови 1 раз в месяц
или
— хлорохин 250 мг перорально 2 раза в день, в течение 1 месяца, затем по 250 мг 1 раз в день в течение 1–2 месяцев, под контролем показателей клеточного состава крови 1 раз в месяц
Ангиопротекторы и корректоры микроциркуляции (А) [2, 19, 20]
— пентоксифиллин 100 мг перорально 3 раза в сутки в течение 1–2 месяцев
— анавенол по 2 таб. 2 раза в сутки перорально в течение 1–2 месяцев
Венотонизирующие и венопротекторные средства(A) [2, 19, 20]
— Гесперидин+Диосмин 500 мг 2 раза в сутки в течение 1–2 месяцев
Витамины (D)
— аскорбиновая кислота+рутозид перорально по 1 таб. 3 раза в сутки
— витамин Е + ретинол по 2 капс. 2 раза в сутки перорально [2]
Степень активности II
Системные глюкокортикостероиды (А)
— преднизолон 30–50 мг/сутки перорально преимущественно в утренние часы в течение 2–3 недель, с дальнейшим постепенным снижением дозы по 1 таб. в неделю.
или
— бетаметазон 2 мл 1 раз в неделю внутримышечно №3–5 с постепенным снижением дозы и увеличением интервала введения
Целесообразно назначение системных ГКС с корригирующей терапией (см. выше) [2,15,16]:
Цитостатики (А) [2,18,17]
— азатиоприн 50 мг 2 раза в сутки в течение 2–3 месяцев, под контролем показателей крови (полный анализ крови, включая определение уровня тромбоцитов, а также определение активности сывороточных печеночных трансаминаз, щелочной фосфатазы и уровня билирубина) 1 раз в месяц
Ангиопротекторы и корректоры микроциркуляции (А) [2, 19, 20]
— пентоксифиллин 100 мг перорально 3 раза в сутки в течение 1–2 месяцев
Антикоагулянты (D) [2]
— надропарин кальция подкожно по 0,3 мл 2 раза в сутки №10–14 (2)
Дезинтоксикационная терапия (D) [2]
Заменители плазмы и других компонентов крови
— декстран 200–400 мл в/в капельно 1 раз в сутки №7–10
Наружно:
Глюкокортикостероиды:
— бетаметазон + гентамицин крем или мазь, 1–2 раз в сутки до наступления клинического улучшения
или
— клиохинол + флуметазон мазь, наносить на очаги поражения 2 раза в сутки до наступления клинического улучшения, длительность применения не должна превышать 2 недели
Ангиопротекторы и корректоры микроциркуляции:
— троксерутин 2% гель, 2 раза в сутки
Особые ситуации
Терапия больных васкулитами во время беременности назначается с учетом ограничений, прописанных в инструкции к лекарственным препаратам.
Требования к результатам лечения
— регресс высыпаний
Тактика при отсутствии эффекта от лечения
ПРОФИЛАКТИКА
В качестве профилактических мер следует исключать факторы риска (переохлаждение, физическое и нервное перенапряжение, длительная ходьба, ушибы). Больным рекомендуют придерживаться здорового образа жизни.
После проведенного лечения показано санаторно-курортное лечение с использованием серных, углекислых и радоновых ванн для закрепления полученных результатов.
Госпитализация
— Васкулиты, ограниченные кожей, II степени активности;
— Васкулиты, ограниченные кожей, I степени активности в прогрессирующую стадию с отсутствием эффекта от проводимого лечения в амбулаторных условиях;
— Наличие вторичной инфекции в очагах поражения, не купируемой в амбулаторных условиях
Информация
Источники и литература
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Васкулиты, ограниченные кожей»:
1. Олисова О.Ю – профессор, доктор медицинских наук, заведующая кафедрой кожных болезней лечебного факультета ГБОУ ВПО Первого МГМУ им. И.М. Сеченова Минздрава России.
2. Карамова Арфеня Эдуардовна – заведующий отделом дерматологии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, кандидат медицинских наук, г. Москва
3. Знаменская Людмила Федоровна – ведущий научный сотрудник отдела дерматологии «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, доктор медицинских наук, г. Москва
4. Чикин Вадим Викторович – старший научный сотрудник отдела дерматологии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, кандидат медицинских наук, г. Москва
5. Заславский Денис Владимирович – профессор кафедры дерматовенерологии ГБОУ ВПО «Санкт-Петербургский государственный педиатрический медицинский университет» Минздрава России, профессор, доктор медицинских наук, г. Санкт-Петербург.
6. Горланов Игорь Александрович – заведующий кафедрой дерматовенерологии ГБОУ ВПО «Санкт-Петербургский государственный педиатрический медицинский университет» Минздрава России, профессор, доктор медицинских наук, г. Санкт-Петербург.
7. Сыдиков Акмаль Абдикахарович – ГБОУ ВПО «Санкт-Петербургский государственный педиатрический медицинский университет» Минздрава России, кандидат медицинских наук, г. Санкт-Петербург.
8. Чупров Игорь Николаевич – профессор кафедры патологической анатомии ГБОУ ВПО СЗГМУ им. И.И. Мечникова, доцент, доктор медицинских наук, г. Санкт-Петербург.
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.