что такое бугристый полип
Что такое бугристый полип
Характерным признаком при ирригоскопии является втяжение или складчатость основания полипа, хотя существуют исключения.
Опухоли плоского типа, как правило, имеют центральное втяжение, независимо от их гистологического строения. Следовательно, на основании только лишь внешнего вида опухоли плоского типа невозможно установить гистологический диагноз.
Определённую помощь здесь оказывает оценка окраски новообразования. Доброкачественные аденомы плоского типа имеют практически такую же окраску, как и окружающая их слизистая оболочка, или даже более бледную.
В то же время ранний рак характеризуется окраской более интенсивного красного цвета. Плоские опухоли обычно свободно смещаются при пальцевом ректальном исследовании или при инструментальной пальпации подобно обычным полипам, поэтому более интенсивное красное окрашивание отражает гистологическое строение (инвазивный рак).
Насыщенно гиперемированные доброкачественные аденомы с центральным втяжением существуют в виде исключений (Рис. 13–6). Встречаются также случаи плоского рака слизистой, когда локализация раковой ткани ограничивалась зоной втяжения (Рис. 13–7).
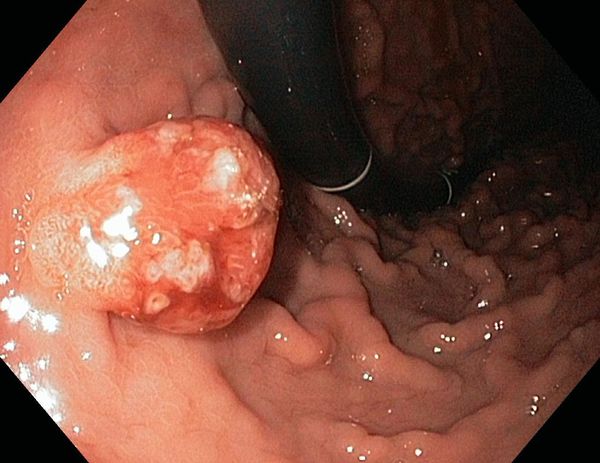
Проведение эндоскопической полипэктомии возможно и в случаях полипов на широком основании.
Christie [2] удалил 337 полипов на широком основании размером от 0,5 до 6,0 см. Крупные сидячие полипы можно удалять по частям.
Если при гистологическом исследовании обнаруживается раковая инвазия, то в случаях полипов на широком основании правилом является хирургическое вмешательство.
У раннего рака на широком основании частота метастазирования намного выше, чем у раннего рака на ножке. Чем больше ранний рак увеличивается в размере, тем больше он напоминает явный рак (Рис. 13–8 и 13–9).
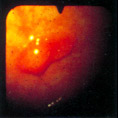
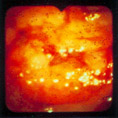
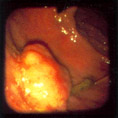
Рис. 13–6. Плоская аденома с углублением в центре.
Рис. 13–8. Полип на широком основании с неровной поверхностью.
Рис. 13–9.Краевая зона большой раковой опухоли, в которой злокачественная инфильтрация не вовлекает мышечный слой.
Дифференциальная диагностика ранних раков крупного размера и раков возвышающегося типа может оказаться неосуществимой. Однако с клинической точки зрения в этом нет необходимости, потому что при обоих заболеваниях, как правило, выполняется хирургическое вмешательство.
Возвышающаяся опухоль типа цветной капусты обычно не характерна для раннего рака. Поражение мышечной пластинки слизистой существенно для поддержания роста хрупких раковых опухолей.
Изъязвлённая опухоль
Тем не менее, в некоторых случаях раковая инвазия ограничивается подслизистым слоем. Каждая характерная черта таких опухолей, включая клинические проявления, рентгенологическую и эндоскопическую картину, идентична таковой при явном раке. Поэтому у врачей нет необходимости в определении распространения инвазии на диагностическом этапе, так как эта разновидность опухоли требует такого же радикального хирургического лечения, как и полносимптомный рак.
Что такое полип желудка? Причины возникновения, диагностику и методы лечения разберем в статье доктора Прытких Ж. В., гастроэнтеролога со стажем в 7 лет.
Определение болезни. Причины заболевания
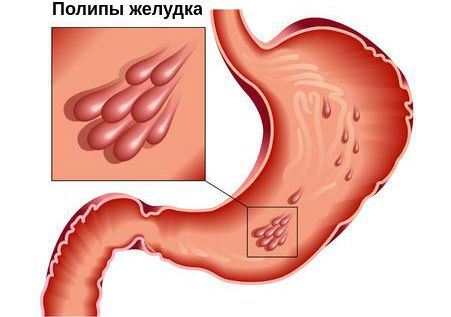
Полип — это любая опухоль на ножке, которая свисает со стенок полого органа в его просвет. Он может располагаться в любом отделе желудочно-кишечного тракта. Первое место по частоте локализации занимает желудок, на втором месте — прямая и ободочная кишка, на третьем — пищевод и тонкая кишка.
Появлению полипов способствуют несколько факторов:
Симптомы полипа желудка
У данного заболевания нет специфических признаков, которые бы указывали только на него. Все симптомы полипа в разной степени также могут встречаться и при гастрите, язве, раке и других заболеваниях желудка.
В целом клиническая картина патологии зависит от количества полипов, их расположения, размера, строения, а также от состояния желудка, особенностей изменённого строения его слизистой и длительности заболевания. Небольшие полипы (до 1 см) зачастую никак себя не проявляют. Если полип крупный (от 1 см и больше), то у пациента возникают выраженные симптомы:
При осложнении течения болезни возникают другие симптомы:
Патогенез полипа желудка
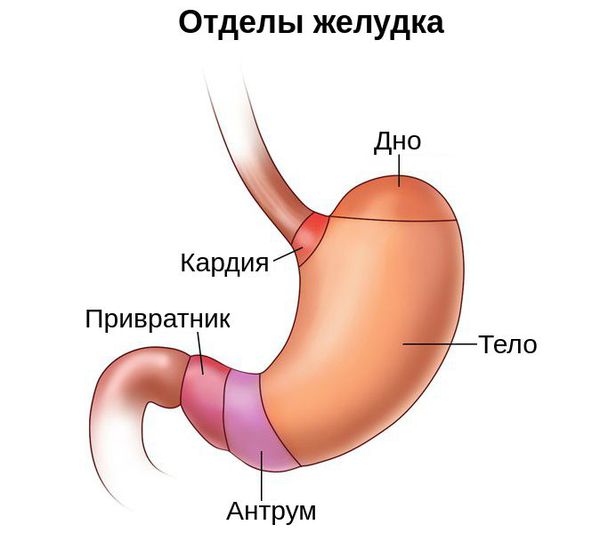
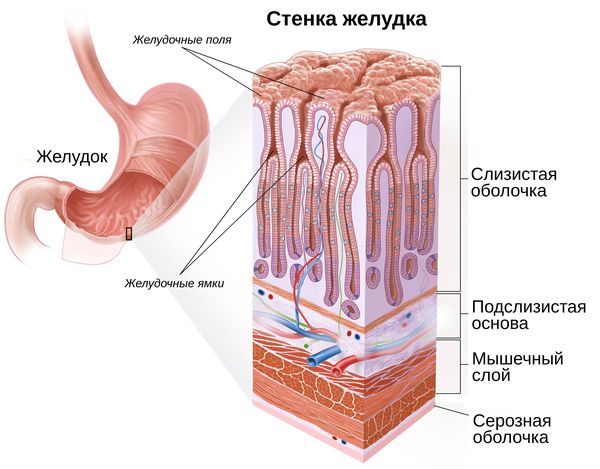
Для того, чтобы понять, как образуются полипы желудка, необходимо сказать пару слов о строении желудка. Условно его делят на пять отделов: кардию, дно (свод), тело, антрум и привратник. Чаще всего полипы образуются в привратнике и теле желудка.
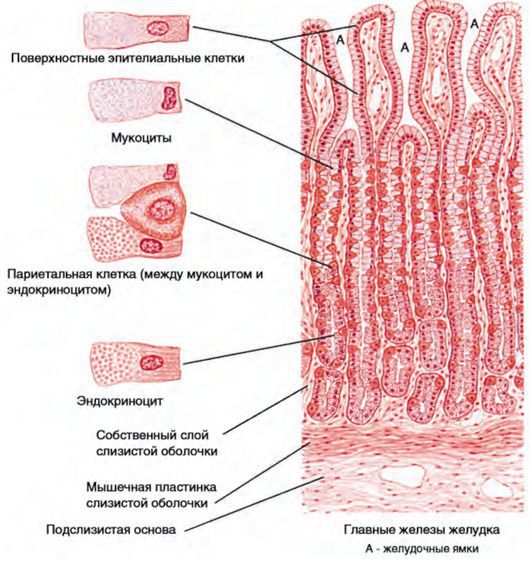
Стенка желудка состоит из четырёх слоёв: серозной оболочки, мышечного слоя, подслизистой основы и рельефной слизистой оболочки. Последний слой (слизистый) формируют несколько видов клеток, каждый из которых выполняет определённую функцию: выделяет соляную кислоту, пепсиноген или защитную слизь.
Из-за складчатости слизистая оболочка представлена желудочными полями и ямками. В последних размещены выводные протоки желудочных желёз. В зависимости от локализации они бывают трёх видов:
Теории появления полипов
Учитывая причины возникновения полипов, выделяют три теории их образования [1] :
Теория раздражения основана на воздействии хронического воспаления слизистой оболочки желудка. Во время острого воспаления клетки покровного эпителия и эпителия желёз разрушаются. Затем в процессе восстановления клетки начинают разрастаться. В тех участках слизистой, где эпителиальная или железистая ткань разрастаются больше положенного, образуются полипы.
Дисрегенераторная теория немного схожа с теорией раздражения. Однако её сторонники видят причину появления полипа не в воспалении, а в нарушенном процессе регенерации клеток.
Слизистая желудка довольно легко и быстро восстанавливается после воспалительного процесса (например, гастрита). При этом в восстановленной оболочке возникают следы нарушения нормального хода регенерации: из-за активного размножения клеток внутренний слой слизистой становится толще. Особенно интенсивно регенерация протекает в самой нижней части желудка — привратнике. Там образуются железистые тяжи, которые выстилают стенку желудка в виде мелких полипов. Однако спустя время состояние нормализуется.
С каждым новым воспалением нарушение регенерации будет становиться всё более стойким, а разрастание эпителия — более ярким. В итоге избыточного разрастания в привратнике появятся более крупные полипы.
Теория эмбриональной дистопии предполагает, что полипы образуются в связи с неправильным развитием слизистой оболочки желудка во время внутриутробного развития. Так, неправильно расположенные ткани поджелудочной и бруннеровых желёз, которые обладают высокой потенциальной энергией роста, сохраняются в слизистой оболочке желудка. Позже, под воздействием раздражающих факторов, эти ткани перерастают в полипы. О такой врождённой предрасположенности к полипам свидетельствуют наблюдения полипов у детей.
Классификация и стадии развития полипа желудка
По количеству разрастаний выделяют:
По клиническому течению некоторые советские учёные выделяли следующие формы полипов желудка:
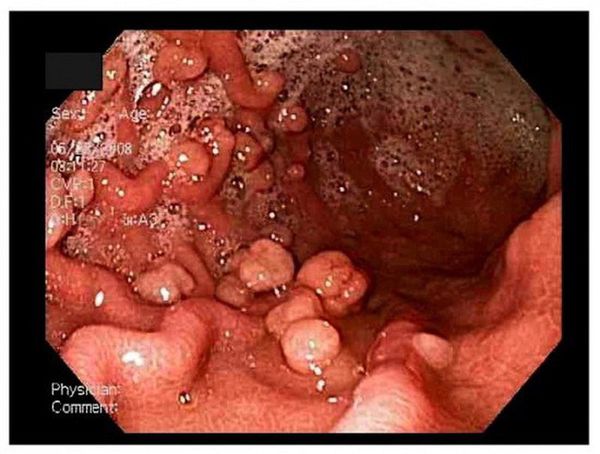
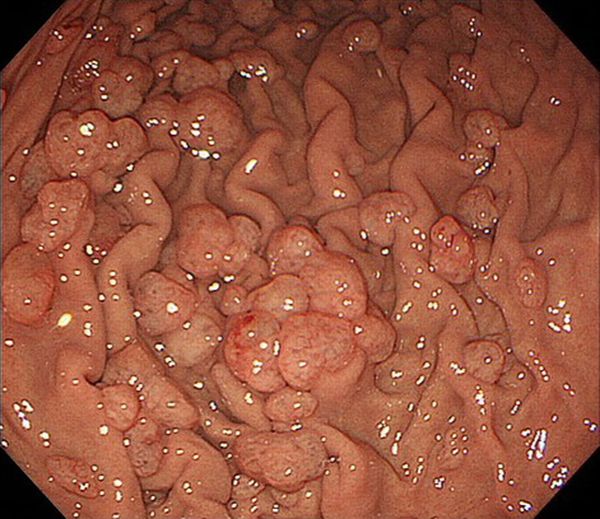
По эндоскопическим признакам можно выделить четыре типа полипов желудка:
В 2010 году Британское общество гастроэнтерологов предложило свою классификацию полипов желудка, а также выработало рекомендации по ведению пациента при каждом типе полипов желудка. Согласно этой классификации, полипы желудка делят на пять групп:
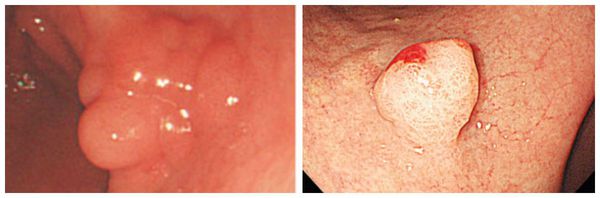
Полипы фундальных желёз — это кистозные расширения собственных желёз желудка, составляют 16-51 % доброкачественных полипов. В диаметре обычно достигают 1-5 мм, располагаются в основном в теле или дне желудка. Имеют гладкую ровную поверхность, могут быть дольчатыми, покрыты неизменённой слизистой оболочкой. Могут появляться как самостоятельное заболевание или в составе семейного аденоматозного полипоза толстой кишки.
Не связаны с гастритом и хеликобактерной инфекцией. Могут образоваться на фоне длительного приёма ингибиторов протонной помпы (препаратов, снижающих выработку соляной кислоты). Эти лекарства повышают активность гастрина (гормона желудка), который стимулирует рост эпителиальных клеток.
Гиперпластический полип составляет 30-93 % доброкачественных полипов желудка. Может быть сидячим и на ножке, в диаметре менее 2 см. Отличается увеличением желудочных ямок, расширенными и извилистыми железами, хроническим воспалением слизистой оболочки желудка. Единичный полип чаще всего располагает ся в антральном (нижнем) отделе желудка. Множественные полипы могут возникать во всех отделах желудка.
Связан с хроническим (хеликобактер-ассоциированным), химическим и атрофическим гастритом. Возникает из-за повышенного обновления клеток (их наслаивания друг на друга) в ответ на повреждение эпителия желудка (обычно при эрозиях или язве желудка).
Гамартомные полипы встречаются редко, однако пару слов о них сказать стоит.
Одиночный ювенильный (юношеский) полип не имеет злокачественного потенциала, но, как и все полипы, может осложниться кровотечением или ущемлением, так как в основном такие полипы располагаются в нижней части желудка и подвержены травматизации.
Синдром Пейтца — Егерса — редкое наследственное заболевание, которое сопровождается появлением гамартомных полипов в желудочно-кишечном тракте, а также пигментацией в области губ, пальцев и слизистой оболочки щёк. При данном заболевании высок риск малигнизации как органов пищеварения, так и лёгких, молочных желёз, поджелудочной железы, матки. Поэтому такие пациенты должны находиться под динамическим наблюдением.
Синдром Коудена — редкое наследственное заболевание, которое сопровождается наличием полипов желудочно-кишечного тракта, доброкачественных опухолей области рта, а также пороков развития различных органов (молочных желёз, щитовидной железы и гениталий). Полипы при данном синдроме перерождаются в рак очень редко, но всё же требуют наблюдения.
Полипозные синдромы включают в себя ювенильный полипоз и семейный полипозный синдром.
При ювенильном полипозе обнаруживают множество ювенильных полипов, которые имеют злокачественный потенциал. Также это заболевание может осложняться желудочно-кишечным кровотечением и энтеропатией — заболеванием тонкой кишки, которое сопровождается потерей белка и других питательных веществ.
Конкретных стадий развития заболеваний не выделяют, так как разные виды полипов имеют различное происхождение и развитие. Но если говорить о часто встречающихся аденоматозных и гиперпластических полипах, то условно можно выделить три стадии развития [1] :
Осложнения полипа желудка
Другие осложнения включают кровотечение и ущемление полипа, а также синдром мальабсорбции (потери питательных веществ) на фоне заболевания тонкой кишки.
У больших полипов слизистая повреждается, из-за чего появляются эрозии и изъязвления. Эти изменения могут спровоцировать желудочно-кишечное кровотечение, которое проявляется меленой (чёрным стулом) или рвотой с кровью.
Если полип (особенно на ножке) расположен в канале привратника — узком месте желудка, то может произойти его ущемление с нарушением продвижения пищи по пищеварительному тракту. При этом осложнении в животе возникают острые схваткообразные боли.
Диагностика полипа желудка
Учитывая, что клиническая картина полипов желудка чрезвычайно разнообразна, для подтверждения диагноза необходимо пройти следующие обследования.
Фиброгастродуоденоскопия (ФГДС) — осмотр слизистой оболочки желудка и двенадцатиперстной кишки с помощью эндоскопа. Этот метод диагностики полипов наиболее эффективен.
Обычная ФГДС при белом освещении не позволяет точно отличить и диагностировать предраковые состояния (к которым относятся полипы желудка) и изменения слизистой оболочки. Для этого существуют более точные методики ФГДС — увеличительная хромоэндоскопия, узкоспектральная эндоскопия, оптическая спектроскопия. Они используются при высоком риске рака желудка, так как дают возможность определить мельчайшие образования в желудочно-кишечном тракте и выявить рак на ранних стадиях.
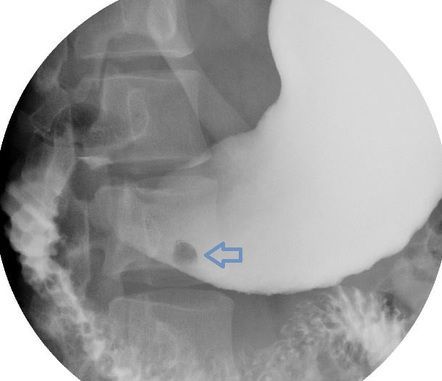
Рентгеноскопия желудка — рентгенологическое исследование на фоне введённого в желудок контраста (обычно взвеси бария). Используется как вспомогательный метод диагностики полипа, а также при подозрении на другие заболевания желудка, пищевода или двенадцатиперстной кишки.
Основным рентгенологическим симптомом полипа является «дефект наполнения» в форме круга или овала с чёткими ровными контурами. Если у полипа есть ножка и он качается, как маятник, то «дефект» смещается. Иногда полип свободно входит в двенадцатиперстную кишку и выходит. При этом чётко видно перемещение «дефекта наполнения».
Кроме вышеперечисленных обследований рекомендуется выполнять:
Лечение полипа желудка
Чаще всего полипы желудка лечат хирургически, т. е. удаляют — проводят полипэктомию. Однако в некоторых случаях лечение может быть консервативным. Тактика зависит от вида полипа, его размеров, клинических проявлений, риска перерождения в рак и др.
Обычно полипэктомия проводится эндоскопически, т. е. не повреждая кожу. Но в некоторых случаях приходится проводить полипэктомию открытым хирургическим путём:
Лечение полипов разных видов
Британское общество гастроэнтерологов конкретизирует тактику ведения при некоторых видах полипов.
Гиперпластические полипы также подлежат биопсии, причём не только из полипа, но и из других мест слизистой оболочки желудка.
При обнаружении инфекции Helicobacter pylori проводится эрадикация — уничтожение бактерии. После этой терапии регрессирует около 80 % гиперпластических полипов. Если сохранились полипы более 0,5 см, то проводится полипэктомия.
В 2016 году была предложена следующая тактика ведения гипепластических полипов (ГП):
Аденоматозный полип удаляется в любом случае, если нет противопоказаний для полипэктомии:
Полипы при синдроме Пейтца — Егерса удаляются, если они более 1 см. При наличии пяти полипов и более выполняется биопсия, и далее по её результатам принимается решение об их удалении или наблюдении.
При семейном полипозном синдроме и ювенильном полипозе с небольшими полипами желудка или двенадцатиперстной кишки рекомендуется выполнять ФГДС каждые 1-2 года до достижения 50 лет, после 50 лет — один раз в пять лет. Большие полипы или аденомы требуют более частого наблюдения. Отдельным пациентам в качестве лечения могут быть предложены операции:
Прогноз. Профилактика
Прогноз заболевания зависит от вида полипа и риска его перерождения в рак. В большинстве случаев прогноз благоприятный, особенно после качественной полипэктомии, однако такие пациенты нуждаются в динамическом наблюдении и периодическом выполнении ФГДС.
Первая контрольная ФГДС после выписки выполняется спустя три месяца. Если нет рецидива и новых полипов, то следующее обследование проводится через шесть месяцев, а потом через год. Если полипы появились на новом или том же самом месте, то выполняется биопсия для решения вопроса о повторном удалении полипов.
После удаления аденоматозного полипа контрольная ФГДС выполняется через год, а затем через три года.
После удаления гиперпластического полипа стоит соблюдать следующие рекомендации:
Для профилактики образования полипов или их повторного появления необходимо соблюдать некоторые правила [3] :
Сколько стоит удалить полипы в кишечнике
Несколько лет назад моя бабушка стала чувствовать тяжесть в животе и страдать от запоров.
Чтобы понять, в чем причина, проктолог назначил ей колоноскопию, в ходе которой обнаружил полипы. В этой статье расскажу о том, чем опасны полипы, как их искать и зачем удалять. А еще о том, сколько денег мы на это потратили.
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
Что такое полипы и зачем их удалять
Бывает так, что слизистая оболочка органов начинает расти не по плану. На ней появляются аномальные наросты — полипы. Полипы могут появиться в носу и околоносовых пазухах, в желудке, мочевом и желчном пузырях, в полости матки, в толстой и тонкой кишке. В этой статье я расскажу именно о полипах толстой кишки.
Сами по себе полипы толстой кишки могут не доставлять никаких неудобств, и часто человек не подозревает, что у него есть полипы. Но опасность в том, что полипы могут переродиться в колоректальный рак. Степень риска заболеть раком зависит от нескольких факторов: типа полипа, его размеров и количества полипов в кишечнике.
Типы полипов. Ученые разделяют полипы по наличию или отсутствию у них «ножки» в месте прикрепления к органу, клеточному строению и причинам, по которой полипы появились. Основной критерий, который влияет на развитие рака, — аденоматозный ли полип. Аденоматозный полип — это доброкачественная опухоль, которая может стать злокачественной, поэтому такие полипы врачи рекомендуют удалять.
Размеры. Если диаметр полипов 2—3 см и больше, они могут вызвать непроходимость в кишке и боль, тогда их понадобится удалить вне зависимости от типа. За полипами меньшего диаметра просто наблюдают. Аденоматозные полипы проктологи советуют удалять уже при размере от 5 мм. Но часто врачи полностью срезают маленькие полипы во время колоноскопии — это минимизирует риски, что у пациента разовьется рак даже из маленького полипа.
Количество. Если полипов десятки или сотни, врач диагностирует полипоз кишечника. Обычно полипоз возникает из-за наследственных заболеваний, таких как семейный аденоматозный полипоз, синдром ювенильного полипоза или синдром Пейтца-Егерса. У пациентов с такими диагнозами риски развития рака повышаются.
Лечение полипоза, вызванного наследственными заболеваниями, часто не ограничивается удалением полипов. Некоторым пациентам удаляют часть кишечника, чтобы предраковые полипы перестали появляться.
Как обнаружить полипы
Полипы в толстой кишке обычно не вызывают никаких симптомов. Заподозрить их наличие можно с помощью анализа на скрытую кровь в кале или при пальпации прямой кишки у проктолога, а подтвердить — только во время колоноскопии. О том, как проходит колоноскопия, я расскажу ниже.
Эти обследования редко назначают без жалоб со стороны пациента. Чтобы вовремя обнаружить аденоматозные полипы и предотвратить колоректальный рак, врачи рекомендуют сдавать анализы и делать исследования в профилактических целях. Анализ кала на скрытую кровь рекомендуют сдавать минимум раз в три года всем старше 45 лет, колоноскопию — с того же возраста раз в десять лет. В России анализ на скрытую кровь входит в программу диспансеризации для мужчин и женщин.
Обследования на колоректальный рак — Американское онкологическое обществоPDF, 1,71 МБ
Беспокоиться раньше стоит, если полипоз или колоректальный рак есть у родственников. Тогда программу исследований врачи подберут индивидуально. Даже если вам всего 20, но у одного из ваших родителей диагностировали такие заболевания, обратитесь за консультацией к проктологу.
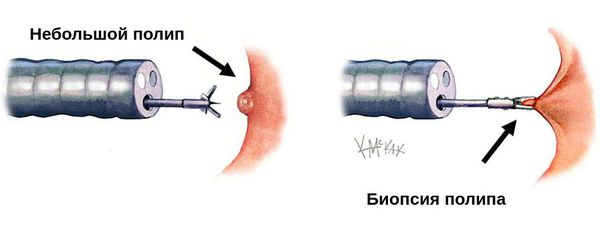
Во время колоноскопии по внешнему виду полипа не всегда можно определить, аденоматозный он или нет. Если у врача есть подозрения, что полип склонен переродиться в раковую опухоль, от него отщипывают фрагмент и отправляют на гистологическое исследование — анализ, который помогает определить, из каких клеток состоит полип и есть ли среди них раковые.
Как победить выгорание
Как проходит колоноскопия
Моя бабушка впервые попала на колоноскопию в 2016 году, когда ей было 68 лет. До этого никаких проблем с кишечником у нее не возникало, подозрений на плохую наследственность тоже не было. Ни у кого из родственников не было ни колоректального рака, ни обнаруженных полипов.
Бабушку беспокоила тяжесть в нижней части живота и запоры. С этими жалобами она обратилась к проктологу в поликлинике по месту жительства. Врач заподозрил геморрой и назначил колоноскопию, которая должна была прояснить причины неприятных ощущений. Да и просто по возрасту уже давно стоило ее сделать.
Колоноскопия длится 15—20 минут. Некоторым пациентам несложно потерпеть внутри себя зонд на протяжении этого времени, но другие чувствуют сильную боль. В таких случаях можно сделать колоноскопию с обезболиванием.
Местное обезболивание во время колоноскопии не применяют. Вместо этого используют седацию. Состояние человека во время седации похоже на сон: он сильно расслаблен и не замечает неприятные ощущения. В отличие от общего наркоза, во время седации организм сохраняет жизненно важные рефлексы, в то время как при общем наркозе пациенту помогают дышать специальные приборы.
Погрузить пациента в состояние седации может только врач-анестезиолог, а кабинет, где проводят процедуру, должен быть оборудован аппаратом для искусственной вентиляции легких, потому что во время седации может снизиться содержание кислорода в крови, упадет давление, появится сердечная аритмия. В тяжелых случаях может остановиться дыхание. Чтобы минимизировать риски, перед процедурой врачи просят пациентов сделать кардиограмму, сдать общий и биохимический анализы крови и проконсультироваться у терапевта. Если сердце, печень или почки не в порядке, в седации могут отказать.
Для самой колоноскопии противопоказаний практически нет. Помешать может только кишечная непроходимость, сквозное повреждение стенок кишечника или острый дивертикулит — выпячивание стенок кишечника, которое грозит кровотечением.
Проктолог в поликлинике дал бабушке направление в районную больницу, где колоноскопию делали по ОМС. Но провести исследование так и не удалось. От боли при введении эндоскопа бабушка потеряла сознание. Врачи развели руками: дескать, бесплатно мы можем сделать только без обезболивания.Тогда мы решили обеспечить бабушке максимально комфортные условия и обратиться в частную клинику вместо государственной больницы.
Перед колоноскопией с седацией бабушка прошла обследования в этой же частной клинике: повторно проконсультировалась у проктолога, сделала ЭКГ, сдала анализ крови и получила добро от терапевта. За все мы заплатили 14 090 Р : 7770 Р за колоноскопию с седацией и 6320 Р за обследования.
стоила колоноскопия с седацией в частной клинике
Через четыре года на повторной колоноскопии врач обнаружил уже два полипа по 6 мм в диаметре. Для гистологического исследования врач отщипнул от них по небольшому фрагменту, но сами полипы остались на месте.
Тогда мы решили обратиться в государственный научный центр колопроктологии — ГНЦК, чтобы прооперировать бабушку бесплатно. Врачи ГНЦК согласились провести операцию под седацией, но для этого бабушке надо было пройти обследование, а потом на неделю лечь в больницу.
Какие исследования нужны перед удалением полипов
Чтобы удалить полипы в больнице ГНЦК, бабушке назначили дополнительные обследования и консультацию терапевта. Обследования, которые мы делали в частной клинике, уже не подходили, нужны были более свежие результаты.
Колоноскопия и гастроскопия. Результаты колоноскопии из частной клиники врачей ГНЦК не устроили. Чтобы выдать бабушке направление на госпитализацию, они должны были посмотреть состояние ее кишечника на собственных аппаратах. Дополнительно врач захотел посмотреть состояние бабушкиного пищевода и желудка: полипы могли появиться и там.
В ГНЦК нам сказали, что сделать колоноскопию под седацией в этой больнице могут только пациенты с московскими медицинскими полисами.
Бабушка получала полис в Подмосковье, поэтому за колоноскопию и гастроскопию пришлось платить из своего кармана — 19 000 Р за процедуры с седацией. Оба этих исследования бабушке сделали за раз. Для этого потребовалась отдельная госпитализация на три дня.
После всех процедур я позвонила в страховую компанию и выяснила, что в центре колоноскопию с седацией можно было сделать бесплатно. Нужно было только взять направление в районной поликлинике, в котором врач укажет показания пациента именно к колоноскопии с седацией.
Анализы крови и мочи. Нужно было сдать общий и биохимический анализы крови, коагулограмму, анализы на сифилис, гепатиты B и С, общий анализ мочи. Все эти исследования можно было пройти бесплатно в поликлинике по месту жительства.
Тесты на ковид. За два дня до госпитализации бабушка должна была сделать ПЦР-тест в ГНЦК, а в день госпитализации — пройти компьютерную томографию в ГНЦК. Все это сделали бесплатно.
мы заплатили за предварительные исследования перед удалением полипов
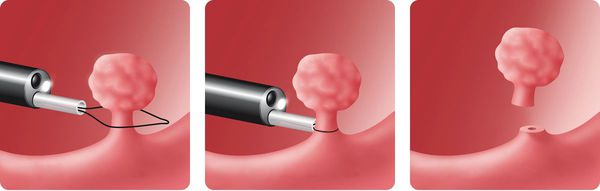
Как удаляют полипы
Если диаметр полипа 1—2 см или он стелется по поверхности кишечника, а не возвышается над ней на «ножке», врачи проводят электрокоагуляцию — «запаивают» место среза. Это делают специальным инструментом, на который подается ток.
Если во время полипэктомии врачи срежут не только полип, но и один из слоев кишки, пациента будут наблюдать в стационаре еще несколько дней после процедуры и назначат специальную диету, пока толщина стенок кишки не восстановится. Обычно так происходит, если полип был большим, но окончательное решение принимает врач.
Бабушка провела в больнице неделю. Из-за других ее проблем со здоровьем врачи хотели убедиться, что восстановление после процедуры пройдет без осложнений. Ей запретили сразу возвращаться к привычному рациону. 14 дней после операции можно было только бульон, яйца, мясо, сыр, творог, сыр, сливочное масло, чай и отвар шиповника. С 14 дня разрешили добавить манную и овсяную кашу на воде, жидкое картофельное пюре и супы с макаронами. С 20 дня — обычное питание.
За само удаление полипов и анестезию во время этой процедуры мы ничего не платили: в государственной больнице полипэктомию под седацией провели по ОМС.