что такое болезнь вагнер
Дерматомиозит, болезнь Вагнера-Унферрихта-Хеппа, болезнь Вагнера.
1. Что означает диагноз «дерматомиозит»?
Дерматомиозит (болезнь Вагнера-Унферрихта-Хеппа, болезнь Вагнера)– системное воспалительное заболевание, при котором поражается скелетная и гладкая мускулатура, соединительная ткань, кожа.
Болезнь приводит к ограничению подвижности поражённых мышц и несёт риск гибели. В 25% случаев патология охватывает только мышцы без кожных проявлений, тогда ставится диагноз «полимиозит». В более тяжёлых случаях затрагиваются также внутренние органы.
Дерматомиозит относится к редким заболеваниям – в год, по некоторым данным, этот диагноз ставится лишь пяти людям из миллиона. Чаще всего это дети до 15летнего возраста или пожилые люди (50-60 лет). Отмечается, что вероятность развития дерматомиозита у женщин в два раза выше, чем у мужчин. Причём наиболее опасен он для девочек в период полового созревания, что указывает на роль половых гормонов в возникновении дерматомиозитов.
Заболевание может иметь острое, подострое и хроническое течение.
2. Возможные причины и предрасположенность к дерматомиозиту
Являясь редким заболеванием, дерматомиозит остаётся не достаточно изученной патологией. Известны случаи выявления его на фоне персистирующей вирусной инфекции, а также как осложнение после гриппа, краснухи, опоясывающего лишая. Вероятность развития болезни повышается при длительном инфицировании (более трёх месяцев).
При наличии онкологических заболеваний также просматривается предрасположенность к дерматомиозитам, что может указывать на аутоиммунный генез или реакцию на продукты жизнедеятельности опухоли.
Прослеживаются также некоторые признаки генетического наследования дерматомиозита. В некоторых семьях им страдают сразу несколько родственников, особенно часто – близнецы. Известны случая возникновения дерматомиозита на фоне приёма гормона роста и после вакцинации против гриппа, кори, тифа.
3. Признаки дерматомиозита
Клиническая картина при дерматомиозите меняется в зависимости от стадии заболевания.
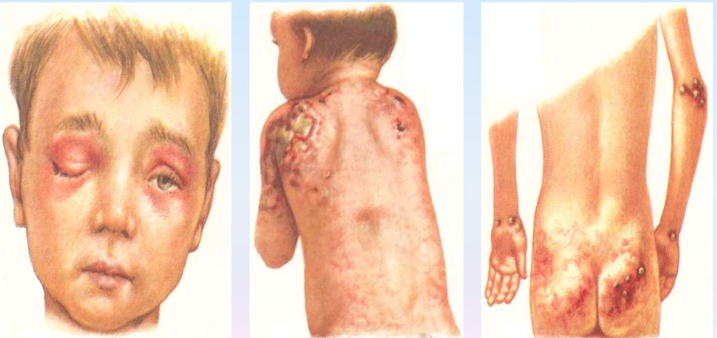
Симптоматика дерматомиозита сочетает кожные проявления и мышечные нарушения. Манифестный период начинается с локального или диффузного отёка в области плеч, шеи, бёдер; затем сменяется последующей дистрофией, которая нарастает довольно быстро. Сразу же развиваются двигательные нарушения, больному становится трудно приподняться с подушки, выполнить гигиенические процедуры головы и лица. Мучает постоянная мышечная боль.
Высыпания на суставах преобразуются в симптом Готтрона и становятся похожи на розовые шелушащиеся бляшки в местах разгибания пальцев. Дальнейшее развитие болезни сопровождается затруднённым глотанием (дисфагией), кашлем и одышкой.
4. Диагностика, лечение и прогноз
Дифференциальная диагностика при подозрении на дерматомиозит проводится с реактивным артритом, атопическим дерматитом, лимфаденитом, миозитами и иными воспалительными заболеваниями кожи.
Прогноз при дерматомиозитах нельзя назвать благоприятным из-за непредсказуемости общей симптоматики и осложнений. В детском возрасте смертность выше, чем в пожилом и зрелом. Своевременная диагностика и лечение оставляют шанс на выживание, но не дают гарантий от инвалидизации и хронификации заболевания.
Дерматомиозит (полимиозит)
Общие сведения
Дерматомиозит или по-другому — болезнь Вагнера является тяжелым диффузным прогрессирующим системным заболеванием соединительной ткани, поражающим скелетную и гладкую мускулатуру, микроциркуляторную систему сосудов, внутренние органы и кожные покровы. Приводит к замене функциональных структур на фиброзные.
Клиническая картина выражается в виде двигательной дисфункции, васкулита, отеков, эритемы, гиперкератоза и может быть:
В результате дерматополимиозит приводит к осложнениям – фиброзу, кальцинозу, атрофии и гнойным инфекциям.
Болезнь Вагнера встречается редко – 2-6 взрослых особей и 1-2 ребенка на 100 тыс. человек. Патология более распространена в странах на юге Европы. Заболеваемость повышается в весенне-летний сезон, что связывают с инсоляцией — более интенсивным облучением солнечным светом.
Патогенез
Начинается патогенетический процесс с неспецифического воздействия — переохлаждения, избыточной солнечной инсоляции, вакцинации, острой интоксикации, травм и прочих экзогенных факторов. Он связан с наличием инфекционных агентов, внедренных в геном мышечных клеток, изменениями нейроэндокринной реактивности или генетической предрасположенностью — наличием антигенов гистосовместимости HLA, связанных с B8 либо DR3.
При дерматомиозите происходит развитие иммунновоспалительной реакции, направленной на деструкцию измененных внутриядерных структур клеток мускулатуры и кожи. Благодаря перекрестным реакциям в иммунное поражение вовлекаются родственные по антигенам клеточные популяции. Микрофагальные механизмы элиминации из организма иммунокомплексов приводят к активации фиброгенеза и системного воспаления мелких сосудов. Гиперреактивность иммунной системы направлена на разрушение внутриядерного строения вириона, она проявляется наличием в кровотоке антител Mi2, Jo1, SRP, а также аутоантител к ядерным белкам и другим антигенам растворимого типа.
Классификация
Примерно в 25-30% случаев отсутствуют кожные симптомы и тогда говорят о частном случае этого системного заболевания – полимиозите.
В зависимости от происхождения и течения выделяют:
Ювенильный дерматомиозит: особенности течения
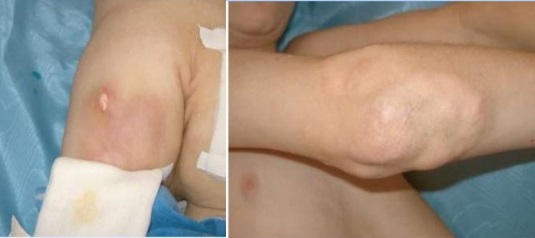
Отличается очаговым кальцинозом таких мягких тканей как мышцы, эпидермис и подкожная жировая клетчатка. Депозиты солей кальция – гидроксиапатиты могут откладываться на поверхности и глубоко, образуя ограниченные единичные или диффузно расположенные узелки и псевдоопухоли. Поверхностные бляшки с кальцинатами вызывают воспалительные реакции окружающих тканей, они нагнивают и отторгаются в виде крошковатой массы.
Как и у взрослых наблюдаются классические высыпания и симптом Готтрона. Постепенно нарастающая мышечная слабость начинается с причудливой походки ребенка, которая в дальнейшем еще больше сковывает движения, не давая возможности играть, бегать и обслуживать себя.
Причины
Патология полиэтиологическая, ей предшествует множество факторов:
Симптомы дерматомиозита
Болезнь Вагнера представляет собой целый симпатокомплекс, обусловленный прежде всего генерализованными нарушениями микроциркуляторного кровяного русла и проявляющийся со стороны различных органов и систем, больше всего – со стороны эпидермиса и мускулатуры.
Кожные проявления дерматомиозита
Симптом Готтрона – наличие розовых и ярко-красных шелушащихся папул, бляшек, локализованных на разгибательных поверхностях суставов, таких как: межфаланговые и пястнофаланговые складки, локтевые и коленные сгибы. Неяркие покраснения могут самопроизвольно регрессировать и оказываться полностью обратимыми.
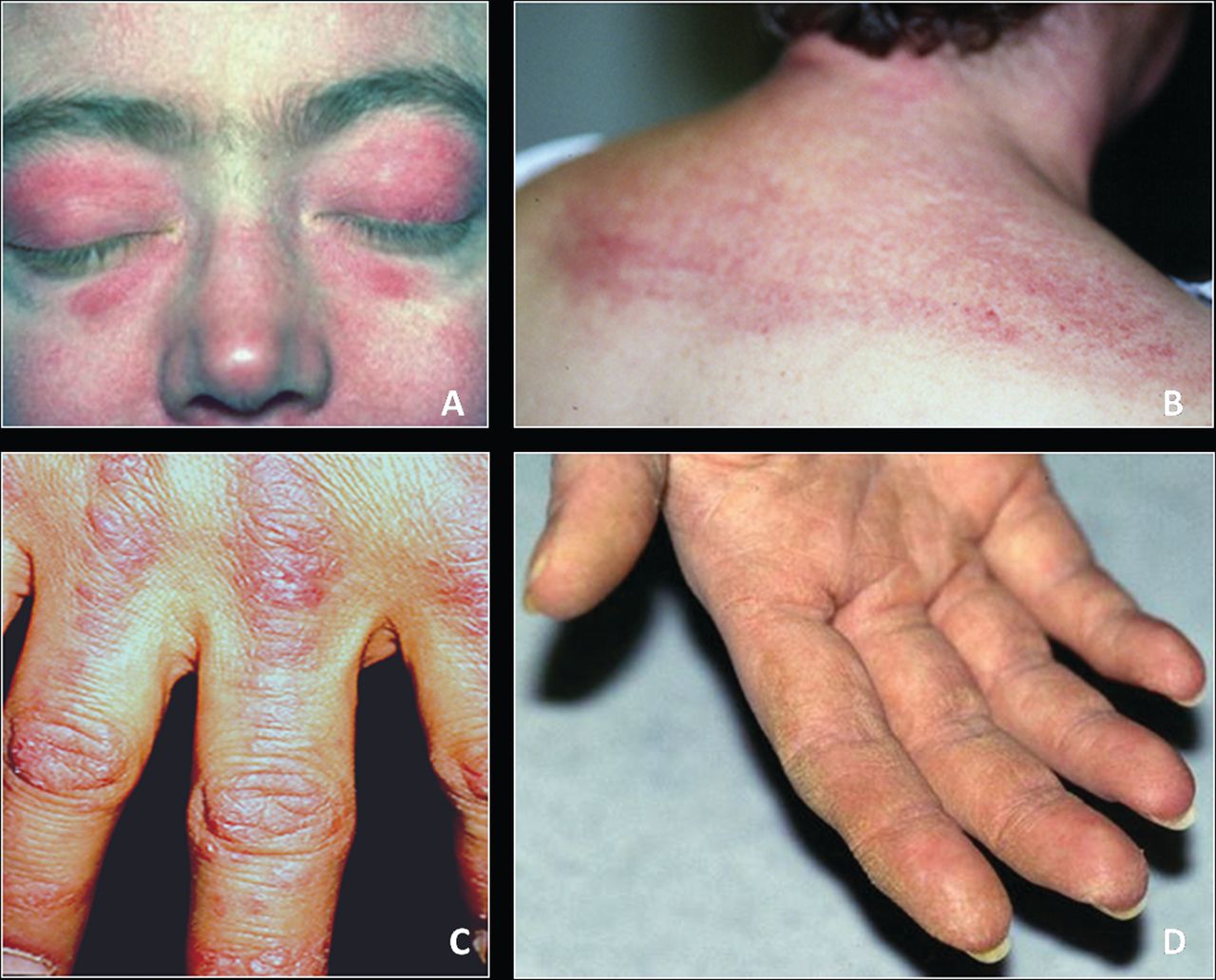
Необычная гелиотропная сыпь также характеризует дерматомиозит, кожные проявления при этом лилового или красного цвета, размещаются преимущественно на верхних подвижных веках и сочетаются с периорбитальной отечностью, еще часто называется симптомом «лиловых дерматомиозитных очков». Также расположение сыпи может напоминать шаль, поражая V-образную зону груди, шею, живот, верхнюю часть спины и рук, бедра и ягодицы. По виду может напоминать ветки дерева бордово-синюшного цвета как телеангиоэктазии и ливедо.
Кожные проявления дерматомиозита: А — лиловые очки, В, С — гелиотропная сыпь, D — эритематозные изменения «руки мастерового»
У больных развивается фотодерматит – повышение чувствительности к солнечным лучам открытой поверхности кожи.
Ранним симптомом дерматомиозита считается изменения ногтей – покраснение и разрастание кожи вокруг ногтевой пластинки.
Проявления системного мышечного поражения
Главные симптомы полимиозита – это атрофия и мышечная слабость, которая обычно симметрична и вовлекает в патологический процесс плечевой и тазовый пояс, сгибатели шеи и мышцы брюшного пресса, проявляется сложностью подъема по лестнице, вставания со стула, удержания головы.
Опаснее всего, когда задеты дыхательные, глазодвигательные и глотательные мышцы, ведь это провоцирует дыхательную недостаточность, дезориентацию и диплопию, трудности во время акта глотания (дисфагия), охриплость и изменения голоса. Воспалительный процесс в мускулатуре может сопровождаться болевым синдромом — миалгией. Нарушения кровоснабжения и трофики вызывает уменьшение мышечной массы, развитие тяжелого некротического миозита, в результате происходит разрастание соединительной ткани в мышечных волокнах и образование уплотнений, а также сухожильно-мышечных контрактур.
Влияние на сердечно-сосудистую систему вызывает не только патологию миокарда — миокардит, но и коронарных сосудов и всех трех оболочек сердца, провоцируя тахикардию, артериальную гипотензию, приглушенность тонов, дилатационную кардиопатию, нарушения сердечного ритма, вплоть до AV-блокады и инфаркта.
Изменения в легких
Обычно это вторичные осложнения, вызванные гиповентиляцией в результате слабости дыхательных мышц и диафрагмы, развитием инфекции, аспирацией при глотании. Чаще всего они приводят к фиброзирующему альвеолиту, базальному пневмофиброзу, интерстициальной пневмонии и даже метастатическим новообразованиям. Главными проявлениями являются такие симптомы как:
Другие проявления дерматополимиозита
Анализы и диагностика
При подозрении на дерматомиозит необходим первичный осмотр и изучение состояния больного, сбор данных анамнеза и жалоб. В анализах крови можно выявить:
При полимиозите важны электромиографические исследования нормальной электрической активности расслабленных мышц, низкоамплитудной — при их произвольных сокращениях, а также изучение коротких, полифазных потенциалов моторных единиц, выявляющих спонтанные потенциалы фибрилляции.
Для подтверждения диагноза следует провести:
Лечение дерматомиозита
В основном лечение дерматомиозита медикаментозное. Обычно для ликвидации иммунновоспалительного фиброзирующего процесса назначают:
Кроме того, лечение полимиозита может включать симптоматическую коррекцию нарушений работы органов и систем – прием сердечных гликозидов, гепатопротекторов, поливитаминных комплексов, нестероидных противовоспалительных препаратов и средств, улучшающих нервно-мышечную передачу и повышающих метаболические процессы в мышечных тканях. При обнаружении глубинного или поверхностного отложения кальцинатов вводят внутривенно с 5%-раствором глюкозы динатриевую соль этилендиаминтетрауксусной кислоты, которая образует комплексы с ионами кальция, и они выводятся из организма.
В ходе лечения важно сохранять объем движений и препятствовать мышечной слабости, образованию контрактур, к примеру, при помощи лечебной физкультуры. Больным категорически противопоказана иммобилизация.
Дерматомиозит: особенности терапии
Выраженную патологию кожной и мышечной ткани в медицине принято называть дерматомиозитом или системным заболеванием Вагнера. Ввиду того, что эта болезнь до сих пор мало изучена, конкретные причины возникновения патологического состояния на сегодняшний ден
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Тем не менее, многие специалисты сходятся во мнении, что развитие и дальнейшее течение дерматомиозита может быть обусловлено различными вирусными инфекциями. В некоторых случаях болезнь возникает после инъекций против краснухи, холеры и ряда других заболеваний. Также развитию дерматомиозита могут способствовать различные аллергические реакции, переохлаждение и некоторые доброкачественные или злокачественные опухоли.
Согласно медицинской статистике, женщины в период климакса страдают от болезни Вагнера намного чаще. Стремительное развитие заболевания нередко бывает обусловлено различными отклонениями в нейроэндокринной системе. Стоит также отметить, что в числе возможных факторов, способствующих возникновению дерматомиозита, присутствуют некоторые заболевания, которые вызываются боррелиозом.
Симптоматика заболевания
На начальной стадии развития дерматомиозита могут наблюдаться следующие характерные симптомы, на которые следует обращать внимание:
Дерматомиозит отличается достаточно частыми рецидивами, вследствие чего сильно поражается мышечная ткань и появляется постоянное ощущение слабости, как в состоянии покоя, так и при физических нагрузках. В некоторых случаях может наблюдаться полная потеря работоспособности и появляется так называемое состояние прострации. Зачастую при дерматомиозите поражаются мышцы тазобедренной и плечевой области, однако, иногда могут страдать и лицевые (мимические) мышцы. Если своевременно не назначить адекватную терапию, то со временем могут развиться такие патологии, как дисфагия и дисфункция дыхательной системы, а также различные глазные болезни, включая страбизм и двусторонний птоз век.
Эффективные методы лечения и диагностика заболевания
Чтобы диагностировать дерматомиозит, зачастую используют обширный биохимический анализ мочи и крови, а также проводят биопсию пораженных мышечных волокон. При острой форме заболевания наступает поражение поперечно-полосатой мускулатуры тела, вследствие чего развивается дизартрия и наблюдается частичная или полная неподвижность больного. Среди других распространенных признаков, указывающих на наличие дерматомиозита, стоит отметить повышенную температуру, раздражение кожи (высыпания), выраженную интоксикацию, снижение защитных сил организма.
Основное лечение дерматомиозита – медикаментозная терапия. Для эффективной борьбы с заболеванием широко применяют специальные средства – цитостатики и глюкокортикоиды. В качестве вспомогательных лекарственных средств нередко используют препараты, действие которых направлено на скорейшее устранение последствий недостаточного кровоснабжения мышечной ткани. Также многие врачи рекомендуют употреблять медикаментозные средства, которые улучшают и ускоряют процессы обмена веществ в организме человека, и всевозможные витаминные комплексы. При наличии хронических инфекций дополнительно применяют антибиотики широкого спектра действия и препараты пиразолонового ряда.
Публикации в СМИ
Полимиозит и дерматомиозит
Дерматомиозит (ДМ) и полимиозит — идиопатические воспалительные миопатии, характеризующиеся системным поражением поперечно-полосатой и гладкой мускулатуры с нарушением двигательной функции, а при ДМ также поражением кожи в виде эритемы и отёка, преимущественно на открытых участках тела. Различают следующие типы идиопатических воспалительных миопатий: • полимиозит • дерматомиозит • полимиозит в составе системных заболеваний соединительной ткани • паранеопластические полимиозит и ДМ • полимиозит с внутриклеточными включениями. Статистические данные. Заболеваемость — 0,2–0,8 на 100 000 населения. Преобладающий возраст: определяют два пика заболеваемости — в возрасте 5–15 и 40–60 лет. Преобладающий пол — женский (2:1).
Этиология не известна • Обсуждают возможную этиологическую роль вирусных факторов, прежде всего пикорнавирусов • Наличие связи между онкопатологией и ДМ позволяет предположить аутоиммунную реакцию, обусловленную антигенной мимикрией тканей опухоли и мышечной ткани.
Патогенез. Предполагается, что в патогенезе ДМ основная роль принадлежит гуморальным реакциям, протекающим с активацией комплемента и приводящим к развитию васкулопатий, в то время как при полимиозите основное значение придают клеточным цитотоксическим реакциям. Различия в патогенезе отражаются в гистологической картине. При ДМ в составе периваскулярных инфильтратов обнаруживают CD4+-Т-лимфоциты, В-лимфоциты и макрофаги. При полимиозите мононуклеарные инфильтраты, содержащие цитотоксические CD4+ Т-лимфоциты, обнаруживают в эндомизии (результатом цитотоксических реакций является некроз миофибрилл). При полимиозите и ДМ обнаруживают миозитспецифические АТ, однако их патогенетическое значение оспаривают.
Клиническая картина
• Проксимальная мышечная слабость: затруднения при причёсывании, чистке зубов, вставании с низкого стула, посадке в транспорт • Поражение кожи •• фотодерматит и «гелиотропный» отёк параорбитальной области •• эритема кожи лица и в зоне «декольте» •• эритематозные шелушащиеся высыпания над мелкими суставами кистей (симптом Готрона) •• покраснение и шелушение кожи ладоней (рука механика) • Дисфагия • Синдром Шёгрена • Феномен Рейно, особенно при перекрёстных синдромах и при антисинтетазном синдроме, включающем, помимо синдрома Рейно, лихорадку, развитие «руки механика», интерстициального фиброза лёгких и ревматоидоподобного артрита • Поражение лёгких: острый диффузный альвеолит, интерстициальный лёгочный фиброз • Поражение миокарда •• сложные нарушения ритма и проводимости вплоть до полной АВ-блокады (редко) •• возможно развитие дилатационной кардиомиопатии (редко) • Симметричный полиартрит без деформаций, поражающий чаще всего мелкие суставы кистей; часто развивается в дебюте заболевания • Синдром запястного канала: отёк кистей, боль и снижение чувствительности в I–III пальцах кистей и лучевой стороне IV пальца • Кальциноз кожи (у детей) • Поражение почек (редко): протеинурия, нефротический синдром, миоглобинурия с развитием ОПН.
Лабораторные данные • Увеличение содержания КФК, за исключением дебюта заболевания, поздних стадий с тяжёлой мышечной атрофией и при паранеопластическом миозите • Альдолаза сыворотки крови повышена • Повышение концентрации креатинина (менее чем у 50% пациентов) • Миоглобинурия • Увеличение СОЭ — при развитии системных проявлений • Высокие титры РФ (менее чем у 50% пациентов) • Наличие АНАТ (более чем у 50% пациентов) • Среди множества миозитспецифических АТ диагностическое значение имеют АТ к аминоацилсинтетазам тРНК, а именно анти-Jo-1, маркёр антисинтетазного синдрома.
Инструментальные данные • ЭКГ — аритмии, нарушения проводимости • Электромиография — мышечная возбудимость повышена, потенциалы действия с низкой амплитудой, полифазные потенциалы действия, фибрилляции • Биопсия мышц (дельтовидной или четырёхглавой мышцы бедра): характерные воспалительные изменения обнаруживают в 75% случаев • Рентгенологические изменения суставов не характерны (у детей возможно образование кальцинатов в мягких тканях) • Для рентгенологической диагностики интерстициального фиброза лёгких применяют рентгенографию органов грудной клетки и (с целью усиления чувствительности) — КТ.
Дифференциальная диагностика • Заболевания ревматического круга • Неврологическая патология, сопровождающаяся миопатическими синдромами (миастения, синдром Лэмберта–Итона, мышечная дистрофия Дюшенна, Беккера • Эндокринная патология (гипертиреоз, гипопаратиреоз, гиперальдостеронизм) • Инфекционный миозит (вирусный, бактериальный, паразитарный) • Лекарственные миопатии (могут быть обусловлены применением гиполипидемических средств, колхицина, ГК, этанола, делагила, зидовудина) • Электролитные нарушения (магния, кальция, калия).
Диагностические критерии При наличии, по крайней мере, одного типа поражения кожи и, по меньшей мере, 4 признаков диагноз ДМ достоверен (чувствительность 94,1%, специфичность 90,3%). Наличие по крайне мере 4 признаков соответствует диагнозу полимиозита (чувствительность 98,9%, специфичность 95,2%) • Поражение кожи •• Гелиотропная сыпь — красно-фиолетовые эритематозные высыпания на веках •• Признак Готтрона — красно-фиолетовая шелушащаяся атрофическая эритема или пятна на разгибательной поверхности кистей над суставами •• Эритема на разгибательной поверхности конечностей над локтевыми и коленными суставами • Проксимальная мышечная слабость (верхние и нижние конечности, туловище) • Повышение активности КФК и/или альдолазы в сыворотке крови • Боли в мышцах при пальпации или миалгии • Изменения при электромиографии (короткие полифазные потенциалы моторных единиц со спонтанными потенциалами фибрилляции) • Обнаружение АТ Jo-1 (АТ к гистидил-тРНК-синтетазе) • Недеструктивный артрит или артралгии • Признаки системного воспаления (лихорадка более 37 °С, увеличение концентрации СРБ или увеличение СОЭ более20 мм/ч) • Гистологические изменения: воспалительные инфильтраты в скелетных мышцах с дегенерацией или некрозом мышечных фибрилл; активный фагоцитоз или признаки активной регенерации.
ЛЕЧЕНИЕ
Общая тактика: основа лечения — активная противовоспалительная терапия для индукции, а затем для поддержания ремиссии.
Лекарственное лечение
• ГК •• Служат препаратом выбора (например, преднизолон) •• В острой стадии заболевания начальная доза преднизолона — 1 мг/кг/сут •• При отсутствии улучшения в течение 4 нед следует увеличить дозу по 0,25 мг/кг/мес до 2 мг/кг/сут с адекватной оценкой клинической и лабораторной эффективности •• После достижения клинико-лабораторной ремиссии (но не ранее, чем через 4–6 нед от начала лечения) дозу преднизолона постепенно снижают (около 1/4 суточной дозы в течение каждого месяца под клинико-лабораторным контролем, при отрицательной динамике дозу вновь увеличивают) •• Общая продолжительность лечения — приблизительно 2–3 года •• Пульс-терапию применяют при ювенильном полимиозите или при полимиозите/дерматомиозите взрослых при прогрессировании дисфагии и системных проявлений •• При отсутствии увеличения мышечной силы после приёма преднизолона в дозе 80 мг/сут и более в течение 4 мес следует исключить стероидную миопатию, миозит «с включениями», а также патологию мышц, не относящуюся к воспалительным миопатиям.
• Иммунодепрессивные средства с целью «стероидсберегающего» эффекта •• Метотрексат ••• При приёме внутрь начальная доза 7,5 мг/нед с повышением на 0,25 мг/нед до получения эффекта (не более 25 мг/нед) ••• При в/в введении начальная доза 0,2 мг/кг/нед с повышением на 0,2 мг/кг/нед (не более 25 мг/нед) до получения клинического эффекта ••• При данной патологии метотрексат в/м не вводят! ••• Клинический эффект препарата развивается обычно через 6 нед, максимальный эффект — через 5 мес ••• По достижении ремиссии метотрексат отменяют, постепенно снижая дозу (на 1/4 в неделю) ••• При лечении необходимо проведение общих анализов крови, мочи, а также функциональных проб печени ••• Метотрексат противопоказан при беременности, заболеваниях печени, почек, костного мозга; несовместим с антикоагулянтами, салицилатами и ЛС, угнетающими кроветворение •• Азатиоприн (менее эффективен, чем метотрексат) ••• Доза 2–3 мг/кг/сут. Максимальный эффект развивается обычно через 6–9 мес ••• Далее суточную дозу снижают на 0,5 мг/кг каждые 4–8 нед до минимальной эффективной ••• Азатиоприн противопоказан при выраженном угнетении гемопоэза, тяжёлых заболеваниях печени, беременности ••• Аллопуринол повышает токсичность азатиоприна. Азатиоприн несовместим с ЛС, вызывающими лейко- или тромбоцитопению •• Циклоспорин может оказать эффект при резистентных к ГК формах дерматомиозита/полимиозита ••• начальная доза 2,5–3,5 мг/кг ••• поддерживающая доза 2–2,5 мг/кг •• Циклофосфамид применяют при развитии интерстициального лёгочного фиброза по 2 мг/кг/сут.
• Аминохинолиновые производные (гидроксихлорохин 200 мг/сут) позволяют контролировать кожные проявления ДМ.
• Иммуноглобулин •• Иммуноглобулин в/в в дозе 0,4–0,5 г/кг (лечение продолжительное, стоимость высокая).
Немедикаментозная терапия • Плазмаферез, лимфоцитоферез показаны пациентам с проявлениями васкулита или перекрёстными синдромами в сочетании с тяжёлой мышечной патологией, резистентным к другим видам лечения.
Осложнения • Рекуррентные инфекции на фоне длительной иммунодепрессивной терапии • Дыхательная недостаточность вследствие выраженной мышечной слабости, интерстициального поражения лёгких • Аспирационная пневмония.
Сопутствующая патология • Злокачественные новообразования (при ДМ — чаще назофарингеальная локализация новообразований) • Системная склеродермия • Васкулит • СКВ.
Прогноз. Факторы, отягощающие прогноз: пожилой возраст пациентов, неадекватная терапия в начале болезни, тяжёлое течение миозита, паранеопластический миозит, антисинтетазный синдром.
Синонимы • Болезнь Вагнера • Синдром Вагнера–Унферрихта–Хеппа.
Сокращения • ДМ — дерматомиозит.
МКБ-10 • M33 Дерматополимиозит
Код вставки на сайт
Полимиозит и дерматомиозит
Дерматомиозит (ДМ) и полимиозит — идиопатические воспалительные миопатии, характеризующиеся системным поражением поперечно-полосатой и гладкой мускулатуры с нарушением двигательной функции, а при ДМ также поражением кожи в виде эритемы и отёка, преимущественно на открытых участках тела. Различают следующие типы идиопатических воспалительных миопатий: • полимиозит • дерматомиозит • полимиозит в составе системных заболеваний соединительной ткани • паранеопластические полимиозит и ДМ • полимиозит с внутриклеточными включениями. Статистические данные. Заболеваемость — 0,2–0,8 на 100 000 населения. Преобладающий возраст: определяют два пика заболеваемости — в возрасте 5–15 и 40–60 лет. Преобладающий пол — женский (2:1).
Этиология не известна • Обсуждают возможную этиологическую роль вирусных факторов, прежде всего пикорнавирусов • Наличие связи между онкопатологией и ДМ позволяет предположить аутоиммунную реакцию, обусловленную антигенной мимикрией тканей опухоли и мышечной ткани.
Патогенез. Предполагается, что в патогенезе ДМ основная роль принадлежит гуморальным реакциям, протекающим с активацией комплемента и приводящим к развитию васкулопатий, в то время как при полимиозите основное значение придают клеточным цитотоксическим реакциям. Различия в патогенезе отражаются в гистологической картине. При ДМ в составе периваскулярных инфильтратов обнаруживают CD4+-Т-лимфоциты, В-лимфоциты и макрофаги. При полимиозите мононуклеарные инфильтраты, содержащие цитотоксические CD4+ Т-лимфоциты, обнаруживают в эндомизии (результатом цитотоксических реакций является некроз миофибрилл). При полимиозите и ДМ обнаруживают миозитспецифические АТ, однако их патогенетическое значение оспаривают.
Клиническая картина
• Проксимальная мышечная слабость: затруднения при причёсывании, чистке зубов, вставании с низкого стула, посадке в транспорт • Поражение кожи •• фотодерматит и «гелиотропный» отёк параорбитальной области •• эритема кожи лица и в зоне «декольте» •• эритематозные шелушащиеся высыпания над мелкими суставами кистей (симптом Готрона) •• покраснение и шелушение кожи ладоней (рука механика) • Дисфагия • Синдром Шёгрена • Феномен Рейно, особенно при перекрёстных синдромах и при антисинтетазном синдроме, включающем, помимо синдрома Рейно, лихорадку, развитие «руки механика», интерстициального фиброза лёгких и ревматоидоподобного артрита • Поражение лёгких: острый диффузный альвеолит, интерстициальный лёгочный фиброз • Поражение миокарда •• сложные нарушения ритма и проводимости вплоть до полной АВ-блокады (редко) •• возможно развитие дилатационной кардиомиопатии (редко) • Симметричный полиартрит без деформаций, поражающий чаще всего мелкие суставы кистей; часто развивается в дебюте заболевания • Синдром запястного канала: отёк кистей, боль и снижение чувствительности в I–III пальцах кистей и лучевой стороне IV пальца • Кальциноз кожи (у детей) • Поражение почек (редко): протеинурия, нефротический синдром, миоглобинурия с развитием ОПН.
Лабораторные данные • Увеличение содержания КФК, за исключением дебюта заболевания, поздних стадий с тяжёлой мышечной атрофией и при паранеопластическом миозите • Альдолаза сыворотки крови повышена • Повышение концентрации креатинина (менее чем у 50% пациентов) • Миоглобинурия • Увеличение СОЭ — при развитии системных проявлений • Высокие титры РФ (менее чем у 50% пациентов) • Наличие АНАТ (более чем у 50% пациентов) • Среди множества миозитспецифических АТ диагностическое значение имеют АТ к аминоацилсинтетазам тРНК, а именно анти-Jo-1, маркёр антисинтетазного синдрома.
Инструментальные данные • ЭКГ — аритмии, нарушения проводимости • Электромиография — мышечная возбудимость повышена, потенциалы действия с низкой амплитудой, полифазные потенциалы действия, фибрилляции • Биопсия мышц (дельтовидной или четырёхглавой мышцы бедра): характерные воспалительные изменения обнаруживают в 75% случаев • Рентгенологические изменения суставов не характерны (у детей возможно образование кальцинатов в мягких тканях) • Для рентгенологической диагностики интерстициального фиброза лёгких применяют рентгенографию органов грудной клетки и (с целью усиления чувствительности) — КТ.
Дифференциальная диагностика • Заболевания ревматического круга • Неврологическая патология, сопровождающаяся миопатическими синдромами (миастения, синдром Лэмберта–Итона, мышечная дистрофия Дюшенна, Беккера • Эндокринная патология (гипертиреоз, гипопаратиреоз, гиперальдостеронизм) • Инфекционный миозит (вирусный, бактериальный, паразитарный) • Лекарственные миопатии (могут быть обусловлены применением гиполипидемических средств, колхицина, ГК, этанола, делагила, зидовудина) • Электролитные нарушения (магния, кальция, калия).
Диагностические критерии При наличии, по крайней мере, одного типа поражения кожи и, по меньшей мере, 4 признаков диагноз ДМ достоверен (чувствительность 94,1%, специфичность 90,3%). Наличие по крайне мере 4 признаков соответствует диагнозу полимиозита (чувствительность 98,9%, специфичность 95,2%) • Поражение кожи •• Гелиотропная сыпь — красно-фиолетовые эритематозные высыпания на веках •• Признак Готтрона — красно-фиолетовая шелушащаяся атрофическая эритема или пятна на разгибательной поверхности кистей над суставами •• Эритема на разгибательной поверхности конечностей над локтевыми и коленными суставами • Проксимальная мышечная слабость (верхние и нижние конечности, туловище) • Повышение активности КФК и/или альдолазы в сыворотке крови • Боли в мышцах при пальпации или миалгии • Изменения при электромиографии (короткие полифазные потенциалы моторных единиц со спонтанными потенциалами фибрилляции) • Обнаружение АТ Jo-1 (АТ к гистидил-тРНК-синтетазе) • Недеструктивный артрит или артралгии • Признаки системного воспаления (лихорадка более 37 °С, увеличение концентрации СРБ или увеличение СОЭ более20 мм/ч) • Гистологические изменения: воспалительные инфильтраты в скелетных мышцах с дегенерацией или некрозом мышечных фибрилл; активный фагоцитоз или признаки активной регенерации.
ЛЕЧЕНИЕ
Общая тактика: основа лечения — активная противовоспалительная терапия для индукции, а затем для поддержания ремиссии.
Лекарственное лечение
• ГК •• Служат препаратом выбора (например, преднизолон) •• В острой стадии заболевания начальная доза преднизолона — 1 мг/кг/сут •• При отсутствии улучшения в течение 4 нед следует увеличить дозу по 0,25 мг/кг/мес до 2 мг/кг/сут с адекватной оценкой клинической и лабораторной эффективности •• После достижения клинико-лабораторной ремиссии (но не ранее, чем через 4–6 нед от начала лечения) дозу преднизолона постепенно снижают (около 1/4 суточной дозы в течение каждого месяца под клинико-лабораторным контролем, при отрицательной динамике дозу вновь увеличивают) •• Общая продолжительность лечения — приблизительно 2–3 года •• Пульс-терапию применяют при ювенильном полимиозите или при полимиозите/дерматомиозите взрослых при прогрессировании дисфагии и системных проявлений •• При отсутствии увеличения мышечной силы после приёма преднизолона в дозе 80 мг/сут и более в течение 4 мес следует исключить стероидную миопатию, миозит «с включениями», а также патологию мышц, не относящуюся к воспалительным миопатиям.
• Иммунодепрессивные средства с целью «стероидсберегающего» эффекта •• Метотрексат ••• При приёме внутрь начальная доза 7,5 мг/нед с повышением на 0,25 мг/нед до получения эффекта (не более 25 мг/нед) ••• При в/в введении начальная доза 0,2 мг/кг/нед с повышением на 0,2 мг/кг/нед (не более 25 мг/нед) до получения клинического эффекта ••• При данной патологии метотрексат в/м не вводят! ••• Клинический эффект препарата развивается обычно через 6 нед, максимальный эффект — через 5 мес ••• По достижении ремиссии метотрексат отменяют, постепенно снижая дозу (на 1/4 в неделю) ••• При лечении необходимо проведение общих анализов крови, мочи, а также функциональных проб печени ••• Метотрексат противопоказан при беременности, заболеваниях печени, почек, костного мозга; несовместим с антикоагулянтами, салицилатами и ЛС, угнетающими кроветворение •• Азатиоприн (менее эффективен, чем метотрексат) ••• Доза 2–3 мг/кг/сут. Максимальный эффект развивается обычно через 6–9 мес ••• Далее суточную дозу снижают на 0,5 мг/кг каждые 4–8 нед до минимальной эффективной ••• Азатиоприн противопоказан при выраженном угнетении гемопоэза, тяжёлых заболеваниях печени, беременности ••• Аллопуринол повышает токсичность азатиоприна. Азатиоприн несовместим с ЛС, вызывающими лейко- или тромбоцитопению •• Циклоспорин может оказать эффект при резистентных к ГК формах дерматомиозита/полимиозита ••• начальная доза 2,5–3,5 мг/кг ••• поддерживающая доза 2–2,5 мг/кг •• Циклофосфамид применяют при развитии интерстициального лёгочного фиброза по 2 мг/кг/сут.
• Аминохинолиновые производные (гидроксихлорохин 200 мг/сут) позволяют контролировать кожные проявления ДМ.
• Иммуноглобулин •• Иммуноглобулин в/в в дозе 0,4–0,5 г/кг (лечение продолжительное, стоимость высокая).
Немедикаментозная терапия • Плазмаферез, лимфоцитоферез показаны пациентам с проявлениями васкулита или перекрёстными синдромами в сочетании с тяжёлой мышечной патологией, резистентным к другим видам лечения.
Осложнения • Рекуррентные инфекции на фоне длительной иммунодепрессивной терапии • Дыхательная недостаточность вследствие выраженной мышечной слабости, интерстициального поражения лёгких • Аспирационная пневмония.
Сопутствующая патология • Злокачественные новообразования (при ДМ — чаще назофарингеальная локализация новообразований) • Системная склеродермия • Васкулит • СКВ.
Прогноз. Факторы, отягощающие прогноз: пожилой возраст пациентов, неадекватная терапия в начале болезни, тяжёлое течение миозита, паранеопластический миозит, антисинтетазный синдром.
Синонимы • Болезнь Вагнера • Синдром Вагнера–Унферрихта–Хеппа.
Сокращения • ДМ — дерматомиозит.
МКБ-10 • M33 Дерматополимиозит