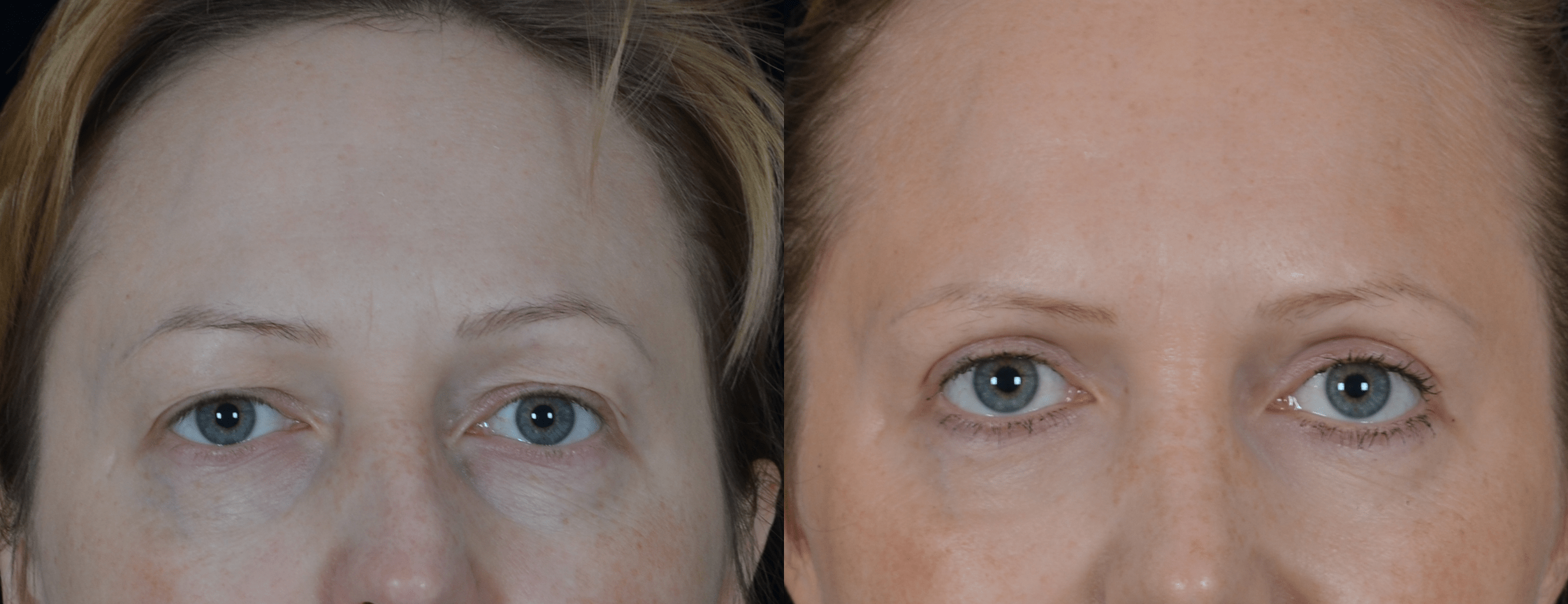
что такое асимметрия глаз
Птоз (опущение) верхнего века
Визуально заметна несимметричность размеров глаз. Дефект нередко становится причиной снижения зрения. Лечение направлено на увеличение тонуса мышц.
Птоз нижнего века встречается гораздо реже. На ранних стадиях развития патологии заметны отеки и «мешки» под глазами. При запущенном заболевании края складки отделяются от глазного яблока, что приводит к вывороту.
Причины возникновения
Правильная диагностика причин птоза верхнего века позволяет врачу выбрать адекватную стратегию борьбы с патологией терапевтическим или хирургическим методом.
Виды опущения века
В зависимости от причины появления существует следующая классификация птоза века по форме:
Различают приобретенный и врожденный птоз верхнего века.
Особенности врожденной патологии
Изолированный птоз часто передается по наследству. Заболевание характеризуется аномалиями в развитии леватора, сухожилия. Причиной может быть врожденная миастения, парез черепно-мозговых нервов.
Характеристики приобретенного птоза
Проблема возникает в результате травм, опухолей, возрастных изменений, а также инсульта, который вызывает паралич леватора (лицевого нерва).
Возможное осложнение при чрезмерном использовании препаратов ботулотоксина или нарушении технологии. Парализованные «Ботоксом» мышцы не обеспечивают отток лимфы, жидкость скапливается, тянет ткани вниз – веко опускается. Такая проблема может возникнуть при индивидуальной непереносимости препарата и непрофессионализме косметолога.
Различают несколько стадий патологии:
Опущено может быть одно веко или оба. При первой степени птоза век человек не ощущает дискомфорта. При неполном и полном опущении могут наблюдаться следующие симптомы:
При запущенной патологии нарушается зрение, двоится в глазах, возникает косоглазие. При неврологическом птозе верхнего века иногда западает глазное яблоко, может измениться размер зрачка.
Диагностика
Для назначения лечения необходимо определить первопричину болезни. На ранних стадиях опущение практически незаметно. Врач выясняет, врожденный птоз или приобретенный, чтобы исключить заболевания головного мозга. Если пациент не может вспомнить, когда появилась проблема, специалист назначает дополнительные исследования.
Этапы диагностики:
Особенности лечения
После выяснения причин врач подбирает адекватное лечение. При выявлении врожденной патологии на ранних стадиях, если зрение не нарушено, достаточно комплексной профилактики. Для лечения птоза верхнего века прибегают к консервативным методам – без операции – или проводят хирургические вмешательства. Если проблема возникла после травмы или нарушения нервов, рекомендуется подождать 1 год. В течение этого времени правильное лечение способно восстановить работу нервов, чтобы обойтись без операции.
Многие интересуются, можно ли убрать птоз верхнего века нитями. Безоперационные методы блефаропластики нитями дают хорошие результаты при опущении века. Реабилитация длится 2 недели, результат сохраняется надолго. Тончайшие биосовместимые нити создают прочный каркас и обеспечивают поддержку ослабленным тканям.
Лечение опущения после «Ботокса»
Лекарственное средство, которое получают из ботулинистических бактерий, используют для нарушения прохождения нервных импульсов к мышцам, их полного расслабления. Неточное или неправильное введение может привести к проблемам.
Специалисты рекомендуют подождать, пока действие ботулинического токсина прекратится. На это может уйти от 2 недель до полугода. Чтобы улучшить ситуацию и не ждать долго, проводят терапию. Устранение блефароптоза выполняют с помощью физиотерапии: массаж, электрофорез, УВЧ, микротоки. Также назначают введение «Прозерина», витамин В, нейропротекторы. Такое лечение птоза верхнего века после «Ботокса» способствует быстрому рассасыванию препарата.
Хирургическое вмешательство
Операцию по устранению опущения назначают при запущенной стадии, когда нарушается качество зрения. Вмешательство проводят под местной анестезией в условиях амбулатории. Процедура заключается в укорочении расслабленной мышцы путем разреза или удаления ее части. Мышцу также складывают и прошивают. Шов прячут в естественной складке кожи, через время он рассасывается, либо шов снимают через 3-5 дней. Реабилитация длится 1 месяц, пациента наблюдает хирург. Оперативное лечение имеет благоприятный прогноз – пациент избавляется от дефекта на всю жизнь, риск осложнений минимален.
Что такое асимметрия глаз
В современных условиях коррекция астигматизма становится все более актуальной задачей.
По мнению специалистов, физиологический астигматизм имеется практически у всех жителей Земли, но у большинства из них он незначителен и не влияет на остроту зрения. Хотя, если человек целый день занят работой, требующей сильного зрительного напряжения, приходится корригировать даже астигматизм слабой степени.
Все пациенты с астигматизмом, нуждающиеся в коррекции зрения, имеют характерные признаки и высказывают типичные жалобы:
Диагностика астигматизма основывается на субъективных и объективных способах. При этом необходимо определить вид, степень астигматизма, сферический и астигматический компонент и положение главных осей.
Астигматизм не является самостоятельным видом рефракции, а представляет всего лишь меру несферичности глаза.
У большинства людей выявляется астигматизм, и в мире найдется немного глаз, имеющих идеальную форму.
При астигматизме оптические поверхности глаза имеют не сферическую, а эллиптическую или торическую форму. Таким образом, при астигматизме лучи света, пройдя через оптические среды глаза, сходятся не в точку, как при эмметропии, миопии и гипермертропии, а в линию, вследствие чего на сетчатке никогда не получается ясного изображения. Люди, страдающие астигматизмом, жалуются на неясность зрения и на явления астенопии.
При астигматизме в глазу имеется два главных сечения или меридиана: в одном из них преломляющая сила наибольшая, в другом – наименьшая. При этом возможно сочетание различных рефракций или различных степеней одной рефракции.
Схематически астигматический глаз можно рассматривать как торическую линзу, имеющую два радиуса кривизны во взаимно перпендикулярных направлениях. Теоретической моделью хода лучей в астигматическом глазу считают коноид Штурма (рис. 1).
Коноид имеет два главных сечения – VV и HH. Пучок света, проходящий в глаз соответственно сильному в оптическом соотношении сечению VV, преломляется в точке В. Пучок света, идущий в оптически слабом сечении НН, преломляется в точке F. Расстояние между двумя фокусами называется интервалом Штурма. При астигматизме поверхность глаза имеет торическую кривизну. В более выпуклом, чаще вертикальном, меридиане отмечается более сильная рефракция и схождение лучей, чем по другим меридианам: следовательно, параллельные лучи, проходя через такую поверхность в вертикальном меридиане, приходят в фокус раньше, чем лучи, проходящие через горизонтальный меридиан.
Если в глаз направить пучок света через зрачок, а сетчатку разместить в сечении А коноида Штурма, то получится горизонтальный овал, потому что вертикальные лучи сходятся в фокус раньше, чем горизонтальные.
В сечении В вертикальные лучи уже в фокусе, а горизонтальные – еще остаются сходящимися, поэтому сечение имеет вид горизонтальной прямой линии; в C, D и Eвертикальные лучи становятся расходящимися, а горизонтальные остаются сходящимися. В сечении D фокусного интервала Штурма вертикальные лучи имеют такое же расхождение от оси, как и конвергирующие к ней горизонтальные лучи; поэтому сечение похоже на круг. В участке F горизонтальные лучи приходят в фокус, в то время как вертикальные расходятся, поэтому сечение имеет вид вертикальной прямой линии. В участке G оба пучка лучей расходятся, поэтому сечение приобретает вид вертикального овала или эллипса.
Если сетчатка расположится в какой-либо точке этих сечений, то ретинальное изображение будет всегда нечеткое, затуманенное.
Если сетчатка пересекает коноид в участке А, где лучи не попадают в фокус ни в одном меридиане и в каждом меридиане имеется схождение лучей, но в различной степени, то это состояние называется гиперметропическим астигматизмом.
Если сетчатка в сечении В, то вертикальный меридиан будет в состоянии эмметропического глаза, в то время как горизонтальный меридиан будет еще в состоянии гиперметропии, — наблюдается простой гиперметропический астигматизм. Сечение В имеет горизонтальную ориентацию. Эта передняя фокальная линия (В) она соответствует меридиану сильной рефракции. В участках С, D и E вертикальный меридиан будет в состоянии миопии, а горизонтальный еще сохраняет гиперметропическую рефракцию, это называется смешанным астигматизмом.
В участке F вертикальный меридиан еще миопический, в то время как горизонтальный имеет эмметропическую рефракцию – это простой миопический астигматизм. Сечение F имеет вертикальную ориентацию. Это задняя фокальная линия и она соответствует меридиану слабой рефракции. Позади F, в участке G, оба меридиана в состоянии осевой миопии – это сложный миопический астигматизм.
Таким образом, в зависимости от положения сетчатки относительно коноида Штурма, и, соответственно, по сочетанию рефракции в двух главных меридианах различают пять видов астигматизма.
Главные меридианы при астигматизме всегда взаимно перпендикулярны и чаще расположены в вертикальном и горизонтальном направлениях. По взаимному расположению главных меридианов различают три типа астигматизма: прямой, обратный и с косыми осями.
За рефракцию астигматического глаза принимают среднюю арифметическую рефракцию двух главных меридианов. Ее называют сферическим эквивалентом данного глаза.
Разность рефракций двух главных меридианов называют астигматической разностью или степенью астигматизма данного глаза.
Оптическая коррекция астигматизма производится астигматическими цилиндрическими и сфероцилиндрическими линзами. При простых видах астигматизма перед глазом помещают цилиндрическую линзу, ось которой параллельна эмметропическому меридиану (рис.4). В результате в этом меридиане лучи продолжают сходиться на сетчатке, а во втором меридиане они сводятся на сетчатку с помощью линзы. Коноид превращается в конус, изображение на сетчатке становится четким.
При сложном и смешанном видах астигматизма коррекцию производят комбинацией сферической и цилиндрической линз. Вначале перед глазом ставят сферическую линзу, компенсирующую аметропию в одном из меридианов, затем к ней добавляют цилиндрическую линзу, соответствующую астигматической разности, ось помещают параллельно ранее корригированному меридиану.
Отсюда следует, что ход лучей в астигматическом глазу можно корригировать двумя комбинациями сферической и цилиндрической линз: в каждой из них сферическую линзу выбирают по рефракции одного из главных меридианов. Из этих комбинаций при сложном астигматизме следует выбирать ту, в которой сферическая и цилиндрическая линзы имеют одинаковый знак, а при смешанном астигматизме – ту, в которой значение сферического компонента меньше.
Геометрический смысл коррекции астигматизма состоит в том, что сферические линзы перемещают коноид вдоль оптической оси, не изменяя его форму, а цилиндрические линзы изменяют форму коноида, превращая его в конус.
Сферические линзы могут улучшать зрение при астигматизме, хотя и не полностью исправляют его. Наилучшее зрение должна обеспечивать линза, соответствующая сферическому эквиваленту астигматического глаза. Именно она помещает на сетчатку круг наименьшего светорассеяния коноида.
Чаще всего астигматизм обусловлен асферичностью роговицы. Кривизна передней поверхности роговицы обычно больше в вертикальном меридиане и, следовательно, преломление сильнее, чем в горизонтальном меридиане. Роговичный астигматизм небольшой степени (не более 0,5 дптр ) присущ всем глазам и называется физиологическим, при этом обычно сохраняется нормальная острота зрения и не отмечаются астенопические явления. Причина его возникновения заключается в деформации глазного яблока в связи с неравномерностью его роста.
Физиологический астигматизм обусловлен несколькими основными факторами: асферичностью преломляющих поверхностей, астигматизмом косо падающих лучей, децентрированием преломляющих поверхностей и неравномерностью оптической плотности преломляющих сред.
Приведем пример распределения рефракции в зрачковой области при физиологическом астигматизме (рис.5).
Беспорядочность структуры физиологического астигматизма обуславливает невозможность коррегирования его цилиндрическими или контактными линзами. Последние способны исправить роговичный астигматизм, но хрусталиковый компонент физиологического астигматизма сохраняется в полной мере.
Величина физиологического астигматизма не может быть измерена традиционным способом – разностью в двух взаимно-перпендикулярных плоскостях. Простейшим вариантом оценки может служить разница самой сильной и самой слабой рефракции.
Установлена четкая зависимость между степенью физиологического астигматизма и остротой центрального зрения (табл.1).
Таблица 1 — Зависимость остроты зрения от коэффициента физиологического астигматизма.
| Острота зрения | Коэффициент астигматизма, дптр |
| 1,00 | 0,33±00,11 |
| 1,17 | 0,29±00,05 |
| 1,35 | 0,24±00,07 |
| 1,50 | 0,19±00,04 |
| 2,00 | 0,17±00,04 |
Чем меньше физиологический астигматизм, тем выше острота зрения. Эта закономерность справедлива для остроты зрения в диапазоне 1,0-2,0, т.е. для абсолютного большинства нормальных глаз.
Реже астигматизм зависит от неправильной кривизны хрусталика. Хрусталиковый астигматизм редко бывает больших степеней. Величина его чаще находится в пределах 0,25 дптр.
Астигматизм чаще бывает врожденным.
Приобретенный астигматизм обусловлен заболеваниями роговицы (рубцы после перенесенных заболеваний или операций, кератоконус, травмы) и проявляется различной рефракцией на протяжении одного меридиана. Такой астигматизм получил название неправильного в отличие от врожденного – правильного, когда на протяжении одного меридиана отмечается одинаковая рефракция.
О степени астигматизма судят по разности клинической рефракции в двух главных меридианах.
Для выявления вида и степени астигматизма необходимо определить сферический и астигматический компоненты коррекции, а также положение оси астигматической линзы, при которых обеспечивается максимальная острота зрения. Для определения астигматизма часто применяют так называемые астигматические фигуры, а при использовании оптотипов – скрещенные цилиндры.
Метод исследования основан на неравномерном видении астигматическим глазом линий различной ориентации в астигматических фигурах. Эти фигуры применяются как для выявления самого астигматизма, так и для определения его степени и положения главных сечений. Скрещенные цилиндры используют главным образом на заключительной стадии исследования рефракции для уточнения степени астигматизма и положения его главных сечений, т. е. силы и направления оси корригирующего цилиндра.
Пациенты с астигматизмом часто видят предметы вытянутыми в одном меридиане, а вертикальные и горизонтальные детали тестов для определения остроты зрения видны им по-разному.
Поскольку при астигматизме невозможно добиться коррекции с помощью сферических линз, для его коррекции используют цилиндрические и торические очковые линзы, имеющие разную преломляющую способность в двух перпендикулярных меридианах.
При назначении коррекции астигматизма преследуется одна цель: выбор оптимальной коррекции для решения зрительных задач.
Показания к коррекции астигматизма:
У младенцев ни одно из этих показаний не удается выявить и поэтому корригировать астигматизм приходится лишь в исключительных случаях, например когда степень его выше 4,0 дптр.
В дошкольном возрасте при астигматизме 2,0 дптр и выше, как правило, необходима коррекция. При этом цилиндр стараются назначать, возможно более полный в соответствии с объективно установленной астигматической разностью, а сферу подбирают в соответствии с принципами коррекции гиперметропии и миопии.
Очки с астигматическими линзами всегда назначают для постоянного ношения.
В школьном и более старшем возрасте всегда следует решать вопрос, насколько оправданна коррекция астигматизма. Как правило, астигматизм менее 1,0 дптр не вызывает ни одного из трех симптомов декомпенсации.
При назначении астигматических очков следует учитывать степень астигматизма, степень аметропии, которой он сопутствует (чем выше эта степень, тем меньше влияние астигматизма на зрение и, следовательно, необходимость его коррекции). Возраст, при котором впервые выявлен астигматизм (чем старше пациент, тем менее желательна первичная коррекция астигматизма), характер рефракции (при миопическом астигматизме показаний к назначению цилиндров больше, чем при гиперметропическом).
Если с учетом всех этих обстоятельств принято решение назначить астигматические очки, то степень астигматизма и положение главных сечений следует определять возможно точнее. До появления рефрактометров это достигалось главным образом на этапе субъективного уточнения коррекции зрения с помощью проб со скрещенным цилиндром или астигматическими фигурами. При наличии рефрактометра его данные о силе цилиндров и положение их осей принимают за основу, лишь незначительно уточняя их с помощью субъективных проб.
Иначе обстоит дело со сферическим компонентом: показания рефрактометров могут значительно колебаться и быть источником ошибок. Более или менее стабильно определяется только разница в силе сферы для обоих глаз.
Исходя из изложенного при субъективном контроле рефракции стараются вносить лишь небольшие поправки при уточнении силы и направления оси цилиндра, а сферу стремятся подбирать по наивысшей остроте зрения.
При назначении очков необходимо по возможности сохранять полное значение цилиндра, а сферу определять по изложенным выше правилам.
При подборе астигматических очков можно применять цилиндры любого знака — отрицательные, положительные либо одновременно те и другие, независимо от вида астигматизма. Если при сложных видах астигматизма подбор проводили с помощью сферических и цилиндрических линз противоположных знаков, то перед выпиской рецепта необходимо осуществить транспозицию цилиндров.
Астигматические очки всегда назначают для постоянного ношения. Если необходим другой сферический компонент для близи, то выписывают две пары очков, бифокальные очки либо с прогрессивными линзами.
Существенным вопросом коррекции астигматизма является переносимость астигматических очков. Такие очки пациент переносит тем хуже, чем выше сила цилиндра и в чем более позднем возрасте они впервые назначены. При первом назначении астигматических очков начиная с подросткового возраста не рекомендуется выписывать цилиндры силой более 4,0 дптр. При отсутствии жалоб силу цилиндров можно затем увеличить.
При возрастных изменениях рефракции астигматический ее компонент обычно изменяется мало. Лишь после 50 лет прямой астигматизм имеет тенденцию к уменьшению, а обратный — к росту.
Жалобы на астенопию, которые часто отмечаются у пациентов с астигматизмом, чаще всего бывают обусловлены не изменением их рефракции, а декомпенсацией дефекта зрения вследствие перегрузки. В этих случаях обычно следует усилить положительную добавку для близи и, по возможности, снизить объем зрительной работы.
Люди, имеющие астигматизм и не получающие полной коррекции, сталкиваются с дополнительными зрительными проблемами в условиях пониженной освещенности, в вечернее и ночное время, за рулем автомобиля. Таким образом, их жизнь подвергается опасности.
В каждом конкретном случае необходимо выбрать наиболее подходящий для пациента способ коррекции зрения.
Выбранная и назначенная коррекция должна быть:
а) удобной (адекватной для решения зрительных задач и хорошо переносимой);
б) привычной (т.е. должна учитывать прежнюю коррекцию);
в) простой (если есть сомнения в выборе коррекции, целесообразно выбрать наиболее простой вариант, так как чем проще коррекция, тем лучше она переносится).
Врожденный и чаще наследственный характер данной аномалии рефракции позволяет выявить его уже в раннем детском или школьном возрасте.
Широкое распространение астигматизма среди лиц молодого трудоспособного возраста увеличивает его медико-социальную значимость.
Проблема полноценной коррекции астигматизма остается сегодня одной из актуальных задач в повседневной работе офтальмолога и оптометриста.
Причины развития асимметрии глаз
Если внимательно присмотреться к лицу любого человека, станет заметно, что оно асимметрично. У кого-то разной формы могут быть брови, кто-то отличается непропорциональностью лица, но заметнее всего обычно асимметрия глаз. У них может быть разный разрез и размер. Как недостаток или уродство это не расценивается, даже наоборот. Подобная несхожесть делает каждого человека уникальным и интересным. Но иногда бывает так, что асимметрия глаз выражена очень ярко. В таких случаях её расценивают как сопутствующий симптом или сигнал о развитии определённых патологий.
Почему образуется асимметрия глаз?
Все причины можно условно разделить на две категории: врождённые и приобретённые. К первой относят:
Если врождённая асимметрия присутствует у человека с первых дней его жизни, то приобретённую можно заполучить в любом возрасте. Развиться она может по таким причинам:
Если асимметрия образовалась у ребёнка, то в большинстве случаев это указывает на развитие сложной патологии. У людей пожилого возраста она может проявиться на фоне различных хронических заболеваний.
Патологические причины
Помимо этого, привести к тому, что один глаз становится больше другого, могут ещё и такие моменты:
При первых же признаках какой-либо из указанных патологий необходимо обратиться за помощью к врачу. При полученной травме важно как можно скорее ехать в травматологию. В других случаях первичной должна быть консультация офтальмолога.
Способы устранения асимметрии глаз
То, как будет решаться подобная проблема, во многом зависит от первопричины её появления. Если асимметрия врождённая и выражена неярко, её не будут исправлять. Больному может быть подобран персональный внешний стиль, другая причёска.
В более сложных вариантах может быть назначено проведение оперативного вмешательства, использование методов пластической хирургии, ортодонтическое лечение.
Если имеется поражение мышц, то исправить проблему поможет специальная гимнастика, миостимуляция, УВЧ-прогревание, массаж. Инфекционные патологии лечат с помощью антибиотиков и противовоспалительных препаратов.
Если Вы считаете, что информация на этой странице будет полезна для Ваших друзей, знакомых, коллег, пожалуйста, сделайте репост к себе в соц. сети. Для этого просто нажмите на соответствующую иконку:
Боитесь, что блефаропластика изменит разрез (форму) глаз?
Форма глаз после блефаропластики часто меняется в реабилитационном периоде и является поводом для беспокойства пациентов. Ведь далеко не каждый ожидает изменений внешности до неузнаваемости. И иногда после операции форма и разрез, действительно, меняются. Почему так происходит: ошибка хирурга или индивидуальные особенности?
Сделать блефаропластику не сложно, она считается одной из самых распространенных операций. Но, не всем пациентам она подходит.
На самом деле, не так часто необходима эта блефаропластика. Так, например, бывают случаи, когда пациент приходит к хирургу на консультацию, и хирург, приподняв веко, спрашивает, Вам так будет удобно, вам нравится? Некоторые соглашаются, а некоторые – нет. И тогда врач подбирает другую коррекцию верхних век.

Какие изменения возможны после блефаропластики?
1. Асимметрия. Если появляется асимметрия, то оценивать результат блефаропластики можно не раньше, чем через 3, а может и 6 месяцев. Потому что сначала хирург корректирует один глаз, затем другой. И тот глаз, который подвергся операции в первую очередь, будет более отёкшим.
Отёк может по-разному распространиться, синяки распределены по-разному, что визуально тоже делают глаза разными. Если операция сделана правильно, то все эти последствия в виде отёков проходят в течение 1,5-2 недель. Если не совсем, то потребуется более длительный период реабилитации.
2. Строение черепа (строение мягких и костных структур). К примеру, у многих людей глазные яблоки расположены не симметрично, из-за этого один глаз может быть немного уже. До операции пациенты это не очень замечают, но после операции, приглядевшись, более явно видят эти несовершенства.
3. Неравномерная мимика. Такая особенность, как правило, тоже могла быть до операции, но, из-за отёков в послеоперационный период может проявиться сильнее.

4. Образование грубых рубцов, которые могут неравномерно сузить глазную щель в связи с сильным стягиванием тканей.
5. Ошибки, допущенные пластическим хирургом на подготовительном этапе и в процессе операции: иссечение чрезмерно большого или недостаточного количества кожи, повреждение мышечных волокон или сухожилий, небрежное наложение швов и т.д.
Чтобы не бояться, что блефаропластика изменит форму глаз и принять решение об операции, необходима профессиональная консультация. От врача очень много зависит. Кто-то действительно творит красоту, а кто-то делает деньги на пластических операциях. В этом случае очень важно сделать правильный выбор пластического хирурга. Потратьте чуть больше времени на поиск хорошей клиники и высококлассного хирурга именно в области блефаропластики, и вам не придётся беспокоиться о возможных изменениях разреза глаз.