чем заменить флуконазол при грибке
Кандидоз: симптомы и схема лечения
Кандидоз – инфекционное заболевание, вызванное дрожжеподобными грибами, принадлежащими к роду Candida. Кандида входит в нормальную микробную флору организма даже у совершенно здоровых людей и размножается, не причиняя никакого вреда. При появлении благоприятных условий грибок начинает размножаться и провоцирует развитие различных нарушений.
Кандидоз включает в себя различные типы инфекций, начиная от самого поверхностного и заканчивая системным уровнем. Поверхностные инфекции, вызванные Candida, ответственны за местное воспаление, которое часто связано с сильным дискомфортом. Редкие, но более опасные системные инфекции, которые могут стать причиной таких осложнений, как абсцессы легких, эндокардит или менингит.
Виды кандидоза
Защитные функции организма, естественная микрофлора кишечника и влагалища в норме ингибируют рост Candida albicans. Как правило, при этом не возникает неприятных симптомов, которые указывают на его присутствие в организме. Грибок активизируется, когда сопротивление организма снижается.
Таблица – Виды кандидоза, причины и симптомы
незащищенные половые акты;
использование полотенец или белья инфицированного человека;
дисбаланс вагинальной или кишечной бактериальной флоры;
мытье интимных мест агрессивными средствами;
использование слишком плотного или нейлонового нижнего белья;
Признаки вагинального кандидоза заключаются в появлении сильного зуда на слизистой оболочке половых органов, раздражения и отека, жжения при мочеиспускании. Также появляется дискомфорт при половых актах.
Возникает как острое или хроническое воспаление и приводит к частым рецидивам. Причинные факторы заключаются в нерациональном применении антибактериальных препаратов и патологическое течение новорожденного периода. Симптомы молочницы во рту у ребенка могут появиться на фоне кишечных инфекций, снижения иммунитета и травмы слизистой оболочки.
Симптомы орального кандидоза заключаются в появлении налета на слизистой оболочке ротовой полости, а также в покраснении и отеке задней части языка. В запущенных случаях наблюдается покраснение и инфильтрация губ, наличие эрозий и сильная боль. Мелкие трещины покрываются серо-белой пленкой.
признаки тяжелой интоксикации;
повышение температуры тела;
сильные боли в животе;
жидкий стул с примесями крови.
Диагностика кандидоза
Молочница во рту у взрослых и детей диагностируется только при сочетании характерных клинических проявлений и положительных дополнительных результатов обследования. При поражении гениталий проводятся соответствующие исследования в кабинете уролога и гинеколога.
Лечение кандидоза
Предлагаем список эффективных препаратов для лечения кандидоза. Рейтинг составлен на основе безопасности лекарственных средств и соотношения цена-качество. Предварительная консультация с врачом – залог скорейшего выздоровления.
№1 – «Флуконазол» (Озон ООО и Оболенское ФП, Россия).
Противогрибковый препарат, которое является селективным ингибитором образования стеролов в клеточных структурах возбудителя. Назначается для проведения системного лечения кандидоза у мужчин и женщин при тяжелых формах микозов.
Производитель: Оболенское ФП, Россия
№2 – «Мирамистин» (Инфамед, Россия).
Антисептический раствор для местного применения. Обладает широким спектром действия, подавляя госпитальные штаммы, устойчивые к антибиотикам. Выпускается во флаконах по 50, 150 и 500 мл.
Производитель: Инфамед ООО, Россия
№3 – «Пимафуцин» (Astellas Pharma Inc., Нидерланды).
Вагинальные суппозитории (макролидный антибиотик), обладающие противогрибковым действием. Назначается в гинекологии для местного применения.
Производитель: Astellas Pharma Inc. [Астеллас Фарма], Нидерланды
№4 – «Флюкостат» (Фармстандарт-Лексредства, Россия).
Противогрибковый препарат на основе флуконазола. Назначается при осложненных или генерализованных формах заболевания, преимущественно для лечения кандидоза кишечника. Выпускается в упаковке по 1, 2 и 7 (производитель: Вертекс, Россия) капсул.
Производитель: Фармстандарт-Лексредства, Россия
№5 – «Экзодерил» (Sandoz, Австрия).
Раствор для наружного применения на основе нафтифина гидрохлорида. Эффективен против грамположительных и грамотрицательных микроорганизмов, вызывающих бактериальные инфекции.
Производитель: Sandoz [Сандоз], Австрия
№6 – «Дифлюкан» (Pfizer, Франция).
Противогрибковые капсулы, разработанные на основе флуконазола. Триазольное средство обладает высокой активностью против большинства возбудителей грибковых инфекций.
Производитель: Pfizer [Пфайзер], Франция
№7 – «Микодерил» (ФармЛек, Россия).
Противогрибковый раствор, содержащий нафтифина гидрохлорид. Используется для лечения кандидоза кожи, слизистых и ротовой полости
Производитель: Фармстандарт-Лексредства, Россия
№8 – «Ламизил» (Novartis Pharma, Швейцария).
Крем для наружного применения на основе тербинафина гидрохлорида. Назначается при дрожжевых инфекциях кожи, паховых складок и разноцветного лишая.
Производитель: Novartis Pharma [Новартис Фарма], Швейцария
Профилактика развития кандидоза
Современные методы лечения онихомикоза
Онихомикоз является наиболее распространенным заболеванием ногтей. Установлено, что 50 % случаев изменений ногтевых пластинок связано с микотической инфекцией. Эпидемиологические исследования, проведенные в России и зарубежных странах, выявили высокую з
Онихомикоз является наиболее распространенным заболеванием ногтей. Установлено, что 50 % случаев изменений ногтевых пластинок связано с микотической инфекцией. Эпидемиологические исследования, проведенные в России и зарубежных странах, выявили высокую заболеваемость онихомикозом, которая составила в общей популяции населения от 2 до 13 % [1, 2, 3]. Риск развития онихомикоза наиболее высок у больных старшего возраста. Например, у людей старше 70 лет распространенность онихомикоза стоп может составлять 50 % и выше [2, 4, 5]. Считается, что этому способствуют медленный рост ногтевых пластинок, нарушения периферического и магистрального кровообращения у лиц пожилого возраста [6]. Высокую частоту онихомикоза выявляют также у больных с иммунодефицитными состояниями (в том числе у больных СПИДом) и у больных сахарным диабетом [6, 7, 8].
Часто больные и некоторые врачи воспринимают онихомикоз как исключительно эстетическую проблему. Однако это серьезное заболевание, которое протекает хронически и в случаях возникновения иммунодефицитного состояния, декомпенсации эндокринных заболеваний может стать причиной развития распространенного микоза кожи и ее придатков. Нередко онихомикоз сопровождается развитием тяжелых осложнений, например диабетической стопы, хронического рожистого воспаления конечностей, лимфостаза, элефантиаза [9, 10]. У больных, получающих цитостатическую или иммуносупрессивную терапию, болезнь может стать причиной развития инвазивных микозов. Вот почему лечение онихомикоза является необходимым и должно проводиться своевременно [11].
Всего несколько десятилетий назад лечение онихомикоза было трудоемким, длительным и малоперспективным. Лекарственные препараты, применявшиеся для лечения грибковых заболеваний кожи и ее придатков, отличались низкой эффективностью и высокой токсичностью. Для достижения положительного результата требовалось длительное лечение или увеличение дозы препаратов, что нередко сопровождалось тяжелыми осложнениями. Некоторые методы лечения были потенциально опасны для жизни пациентов. Например, рентгенотерапия, применение таллия и ртути приводили к развитию у пациентов онкологических заболеваний кожи, заболеваниям головного мозга и внутренних органов.
Появление высокоэффективных и малотоксичных антимикотических препаратов значительно облегчило лечение грибковых заболеваний кожи и ее придатков. Однако результаты применения новых антимикотиков оказались недостаточно удовлетворительными. Контролируемые клинические испытания показали, что эффективность применения системных антимикотиков после окончания лечения составляет от 40 до 80 %, а через 5 лет — от 14 до 50 % [12]. В то же время эффективность терапии онихомикоза повышается при применении комплексных методов лечения, которые предусматривают использование этиотропных препаратов и средств, влияющих на звенья патогенеза [13]. Также в результате клинических испытаний, проведенных в странах Европы, было установлено, что эффективность лечения онихомикоза можно повысить в среднем на 15 % при сочетанном применении антимикотиков системного действия и антифунгального лака, содержащего аморолфин [14].
Лечение
Аллиламины являются синтетическими антимикотиками. Аллиламины преимущественно действуют на дерматомицеты, при этом они оказывают фунгицидное действие. Механизм их действия заключается в ингибировании фермента скваленэпоксидазы, которая принимает участие в синтезе эргостерола — основного структурного компонента клеточной мембраны дерматомицетов. К аллиламинам относятся тербинафин и нафтифин.
Аллиламины активны в отношении большинства дерматомицетов (Epidermophyton spp., Trichophyton spp., Microsporum spp., Malassezia spp.), возбудителя хромомикоза и некоторых других грибов.
Показаниями для назначения тербинафина внутрь являются онихомикоз, распространенные формы дерматомикозов кожи, микоз волосистой части головы, хромомикоз. Показаниями для наружного применения тербинафина и нафтифина служат ограниченное поражение кожи при микозах, отрубевидный лишай, кандидоз кожи. Тербинафин обладает высокой биодоступностью, хорошо всасывается в ЖКТ независимо от приема пищи. В высоких концентрациях препарат накапливается в роговом слое кожи, ногтевых пластинках, волосах, выделяется с секретами потовых и сальных желез. Абсорбция тербинафина при местном применении составляет менее 5 %, нафтифина — 4–6 %. Концентрация тербинафина и нафтифина в коже и ее придатках значительно превышает МПК для основных возбудителей дерматомикозов. Коррекция режима дозирования тербинафина может потребоваться при сочетанном назначении его с индукторами (рифампицин) или ингибиторами микросомальных ферментов печени (циметидин), так как первые повышают его клиренс, а вторые его понижают.
В результате многочисленных контролируемых многоцентровых сравнительных клинических испытаний было установлено, что тербинафин является наиболее эффективным антимикотиком в терапии онихомикоза [12] (табл. 1).
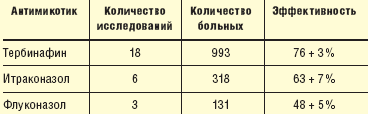 |
| Таблица 1. Сравнительная эффективность антимикотиков в терапии онихомикоза (по результатам метаанализа 27 рандомизированных исследований) |
Тербинафин применяют при распространенном поражении кожи, онихомикозе, хромомикозе, в таких случаях тербинафин назначают перорально. Тербинафин является препаратом выбора в терапии онихомикоза, так как наиболее эффективен по отношению к основных возбудителям онихомикоза — дерматомицетам. Противопоказаниями для назначения аллиламинов являются аллергические реакции на препараты группы аллиламинов, беременность, кормление грудью, возраст до 2 лет, заболевания печени, сопровождающиеся нарушением ее функции (повышением трансаминаз).
Азолы — самая многочисленная группа синтетических антимикотиков. В 1984 г. был внедрен в практику первый системный противогрибковый препарат из группы азолов — кетоконазол, в 1990 г. — флуконазол, в 1992 г. — итраконазол.
Азолы, применяемые в качестве системных препаратов, обладают преимущественно фунгистатической активностью. Важным преимуществом азолов перед другими препаратами является их широкий спектр противогрибковой активности. Итраконазол активен in vitro в отношении большинства возбудителей онихомикоза — дерматомицетов (Epidermophyton spp., Trichophyton spp., Microsporum spp.), Candida spp. (C. albicans, C. parapsilosis, C. tropicalis, C. lusitaniae и др.), Aspergillus spp., Fusarium spp., S. Shenckii и др. Флуконазол активен против дерматомицетов (Epidermophyton spp., Trichophyton spp., Microsporum spp.) и Candida spp. (C. albicans, C. parapsilosis, C. tropicalis, C. lusitaniae и др.), но не действует на Aspergillus spp., Scopulariopsis spp., Scedosporium spp.
Фармакокинетика у разных азолов различна. Флуконазол (90 %) хорошо всасывается в ЖКТ. Для хорошего всасывания итраконазола необходим нормальный уровень кислотности. Если у пациента, принимающего эти препараты, кислотность понижена, то всасываемость их уменьшается и, следовательно, снижается биодоступность. Всасываемость раствора итраконазола выше, чем у капсул с итраконазолом. Итраконазол в капсулах следует принимать с пищей, а в растворе — натощак.
Итраконазол метаболизируется в печени и выводится из организма через ЖКТ. В небольших количествах он также выделяется сальными и потовыми железами. Флуконазол метаболизируется частично и в основном выводится в неизмененном виде почками (80 %).
Итраконазол взаимодействует со многими лекарственными препаратами. Биодоступность кетоконазола и итраконазола уменьшается при приеме антацидов, холиноблокаторов, Н2-блокаторов, ингибиторов протонной помпы, диданозина. Итраконазол является активным ингибитором изоферментов цитохрома Р450 и может изменять метаболизм многих лекарственных препаратов. Флуконазол влияет на метаболизм лекарственных средств в меньшей степени. Недопустим прием азолов с терфенадином, астемизолом, цизапридом, хинидином, так как могут развиться смертельно опасные желудочковые аритмии. Совместный прием азолов и пероральных антидиабетических препаратов требует постоянного контроля за содержанием глюкозы в крови, так как может развиться гипогликемия. Прием непрямых антикоагулянтов группы кумарина и азолов может сопровождаться гипокоагуляцией и кровотечениями — следовательно, необходим контроль гемостаза. Итраконазол может повышать концентрацию в крови циклоспорина и дигоксина, а флуконазол — теофиллина и вызывать развитие токсического эффекта. Требуется корректировка доз и постоянный мониторинг за концентрацией препаратов в крови. Противопоказано совместное применение итраконазола с ловастатином, симвастатином, рифампицином, изониазидом, карбамазепином, циметидином, кларитромицином, эритромицином. Флуконазол не следует применять с изониазидом и терфенадином.
Итраконазол применяют при дерматомикозах (эпидермофитии, трихофитии, микроспории), отрубевидном лишае, кандидозе кожи, ногтей и слизистых оболочек, пищевода, кандидозном вульвовагините, криптококкозе, аспергиллезе, феогифомикозе, споротрихозе, хромомикозе, эндемичных микозах, для профилактики микозов при СПИДе.
Флуконазол применяется для лечения генерализованного кандидоза, всех форм инвазивного кандидоза, в том числе и у иммуноскомпрометированных больных, генитального кандидоза, кандидоза кожи, ее придатков и слизистых. Последнее время благодаря своей безопасности и хорошей переносимости все чаще флуконазол применяется для терапии больных дерматомикозами с поражением как кожи, так и ее придатков (ногтей и волос).
Аморолфин входит в состав лака, применяемого для лечения онихомикоза. Механизм действия аморолфина заключается в нарушении синтеза эргостерола — основного компонента клеточной мембраны гриба. Он оказывает фунгистатическое и фунгицидное действие. Обладает широким спектром действия. Концентрация аморолфина в ногтевой пластинке значительно превышает МПК для основных возбудителей дерматомикозов в течение 7 дней. Поэтому аппликация препарата может осуществляться не чаще 1–2 раз в неделю, что делает его применение экономически выгодным. Противопоказания: аллергические реакции на аморолфин, грудной и детский младший возраст. Лак в качестве монотерапии назначают при поражении не более 1–3 ногтевых пластинок и не более чем на 1/2 по площади с дистального конца. Также аморолфин можно использоваться в сочетании с системными антимикотиками при более распространенном поражении ногтей (табл. 2).
Циклопирокс обладает фунгистатическим действием. Активен в отношении дерматомицетов, дрожжеподобных и мицелиальных грибов, плесеней, а также некоторых грамотрицательных и грамположительных бактерий. Циклопирокс (лак) применяется в качестве монотерапии при поражении не более 1–3 ногтевых пластинок не более чем на 1/2 по площади с дистального конца. Также циклопирокс можно использовать в сочетании с системными антимикотиками при более распространенном поражении ногтей. Противопоказания: аллергические реакции на циклопирокс, грудной и младший детский возраст, беременность и лактация.
Перечень рекомендуемых лабораторных исследований при назначении системных антифунгальных препаратов.
Лечение фоновых заболеваний. Эффективность применения антимикотиков повышается при коррекции патологических состояний, способствовавших развитию онихомикоза. Перед началом антимикотической терапии у больных с соматическими, эндокринными, неврологическими заболеваниями, с нарушениями кровообращения в конечностях необходимо провести обследование для выявления основного симптомокомплекса, способствовавшего развитию дерматомикозов. Так, основными задачами патогенетической терапии являются улучшение микроциркуляции в дистальных отделах конечностей, венозного оттока конечностей, нормализация уровня тиреотропных гормонов у больных с заболеваниями щитовидной железы, углеводного обмена у больных сахарным диабетом и т. д. В результате многолетних исследований, проведенных в Военно-медицинской академии и Санкт-Петербургской медицинской академии последипломного образования, установлено, что одной из основных причин развития дерматомикозов являются нарушения со стороны системы гипофиз–гипоталамус–гонады. Это приводит к расстройству кровообращения в дистальных отделах конечностей, нарушениям микроциркуляции, периферической иннервации. Комплекс мероприятий, направленный на коррекцию этих нарушений, включает иглорефлексотерапию, транскраниальную электростимуляцию подкорковых центров головного мозга, назначение препаратов, корригирующих работу симпатической и парасимпатической вегетативной нервной системы. Все это позволяет добиться более быстрого клинического эффекта при терапии дерматомикозов. Проведение патогенетической терапии у больных дерматомикозами с фоновыми заболеваниями целесообразно назначать до начала этиотропного лечения и продолжать ее во время всего курса приема антифунгальных препаратов.
Симптоматическая терапия дерматомикозов, направленная на уменьшение субъективных жалоб больных и объективных проявлений заболевания, не может заменить этиотропную терапию. Однако ее применение в сочетание с антифунгальными препаратами позволяет быстрее добиться улучшения состояния больных, уменьшить чувство дискомфорта и устранить косметический дефект. При онихомикозах наибольшее беспокойство больным доставляют деформированные, значительно утолщенные (гипертрофированные) ногтевые пластинки — онихогрифоз. Для коррекции этого состояния применяют аппаратный педикюр. С помощью аппарата, напоминающего стоматологическую турбину, за короткий промежуток времени механическим путем удаляются измененные участки ногтей, гиперкератотические, роговые массы с кожи, омозолелости. При этом не происходит травматизации матрикса ногтя, и пациент после процедуры остается работоспособен.
При ограниченном поражение ногтей (не более 3 ногтевых пластинок и не более чем на 1/2 по площади с дистального края) применяются препараты для местного применения. Лечение рекомендуется начинать с подчистки пораженного участка ногтевой пластинки при помощи набора «Микоспор», аппаратного педикюра или кератолитических средств. Далее на пораженную ногтевую пластинку наносятся антифунгальные препараты. Раствор аморолфина, содержащий циклопирокс, наносится на ногтевую пластинку 1–2 раза в неделю. Перед нанесением лака не нужно предварительно очищать ногтевую пластинку от предыдущих слоев препарата. Лак наносится ежедневно до полного отрастания здоровой ногтевой пластинки. На 7-й день ногтевая пластинка очищается с помощью любого косметического средства для снятия лака. В литературе встречаются противоречивые сообщения об эффективности этого метода лечения. Указывается процент излеченности больных от 5–9 до 50 %.
При распространенном поражении ногтевых пластинок на пальцах кистей комплекс лечебных мероприятий должен включать назначение системного антимикотика, подчистку ногтей и наружную терапию антифунгальными препаратами. С целью профилактики повторного заражения необходимо обработать перчатки больного, подвергнуть дезинфекции предметы личной гигиены (мочалки, полотенца, пилочки для ногтей, терки и скребки для обработки кожи и ногтей).
Препаратом выбора при лечении онихомикоза любой локализации является тербинафин. Его назначают взрослым и детям весом более 10 кг по 250 мг в сутки в течение 6 нед. Детям от 2 лет весом менее 20 кг тербинафин назначают из расчета 67,5 мг/кг в сутки, от 20 до 40 кг — 125 мг/кг в сутки в течение 6 нед. Препаратами резерва являются средства, содержащие итраконазол и флуконазол. Итраконазол применяется по двум схемам: по 200 мг ежедневно в течение 3 мес или по 200 мг дважды в день в течение 7 дней на первой и пятой неделях с начала терапии. Для лечения онихомикозов у детей итраконазол не назначается. Флуконазол рекомендуется принимать по 150 мг 1 раз в неделю в течение 3–6 мес.
Проведение комплексной терапии, состоящей из приема системного антимикотика, подчистки ногтей, местного применения антифунгальных препаратов, а также противоэпидемиологические мероприятия, обеспечивают высокую эффективность излечения онихомикоза стоп. Тербинафин назначают взрослым и детям весом более 10 кг по 250 мг в сутки в течение 12 и более недель. Детям от 2 лет весом менее 20 кг препарат назначают из расчета 67,5 мг/кг в сутки, от 20 до 40 кг — 125 мг/кг в сутки в течение 12 нед. Флуконазол рекомендуется применять по 150–300 мг 1 раз в неделю в течение 6–12 мес. Итраконазол применяется по двум схемам: по 200 мг ежедневно в течение 3 мес или по 200 мг дважды в день в течение 7 дней на первой, пятой и девятой неделях. При поражении больших пальцев стоп рекомендуется проводить 4-й курс пульс-терапии на тринадцатой неделе от начала терапии. Для лечения онихомикозов у детей итраконазол не применяется.
Критериями микологической излеченности онихомикоза являются отрицательные результаты микроскопического и культурального исследования ногтевой пластинки. После окончания лечения итраконазолом и тербинафином здоровые ногтевые пластинки отрастают не полностью, поэтому полное клиническое выздоровление можно наблюдать только спустя 2–4 мес после окончания приема антифунгальных препаратов.
Литература
Л. П. Котрехова, кандидат медицинских наук, доцент
К. И. Разнатовский, доктор медицинских наук, профессор
Н. Н. Климко, доктор медицинских наук, профессор
СПбМАПО, Санкт-Петербург
Терапия кандидоза
Кандидоз — инфекционное заболевание, обусловленное дрожжеподобными грибами рода Candida. Клинические проявления микоза широко варьируют от поверхностных, слабовыраженных поражений кожи и слизистых оболочек до тяжелых, угрожающих жизни инвазивных висцеральных форм. Диагностика и терапия кандидоза непроста и часто требует привлечения специалистов различного профиля [1, 4, 8].
Число больных поверхностными и глубокими формами кандидоза в последние десятилетия значительно возросло во всех странах мира. Этот факт связывают со снижением естественной иммунной реактивности организма значительной части населения из-за поражения СПИДом, ятрогенных иммунодефицитов, возникающих при химиотерапии онкологических больных, трансплантации органов, вследствие применения глюкокортикоидов, цитостатиков, антиметаболитов, антибиотиков широкого спектра действия, в том числе в отделениях реанимации и интенсивной терапии [4, 8].
Главным возбудителем кандидоза является Candida albicans, которая, как и другие виды грибов Candida, обнаруживается в норме на слизистых и кожных покровах большинства обследованных, но поражает лишь ослабленный организм. Именно в этом кроется сложность проблемы кандидоза.
Природа возбудителя, его взаимоотношения с макроорганизмом, многие аспекты защиты организма от кандидозной инфекции, генетические механизмы резистентности различных видов Candida spp. к основным антимикотикам, применяющимся в лечении кандидоза, подробно изучена. Установлено, что подавляющее большинство штаммов C. albicans, C. tropicalis, C. parapsilosis чувствительны к флуконазолу, однако у ВИЧ-инфицированных и других иммунокомпрометированных больных с инвазивным кандидозом возможна резистентность C. albicans к азольным соединениям. В то же время большинство штаммов C. krusei и часть штаммов C. Glabrata обнаруживают устойчивость к флуконазолу [8].
Адгезия грибов Candida обусловлена их способностью расщеплять секреторный иммуноглобулин А и α-антитрипсин и прикреплять жизнеспособный гриб к протеинам слизистых оболочек за счет гликопротеинадгезина клеточной мембраны гриба. Адгезия гриба к эпителию является основой его инвазии в организм, что происходит уже в первые минуты его взаимодействия со слизистой. Степень адгезии определяет уровень колонизации C. albicans, а степень инвазии — его вирулентность. Грибки продуцируют эндотоксины, гемолизины, дермотоксины, пирогены, протеолитические ферменты, облегчающие адгезию грибковых клеток к ороговевшему эпителию и слизистым оболочкам. Установлено, что у разных штаммов C. albicans способность к продукции этих «факторов агрессии», колонизации и инвазии выражена в различной степени, что должно учитываться при назначении лечения [5, 6]. В «Проекте рекомендаций по лечению кандидоза» указано на важность определения вида возбудителей и их чувствительности к противогрибковым препаратам, даются рекомендации по лечению различных форм инвазивного кандидоза, кандидемии и острого диссеминированного кандидоза — тяжелейших форм кандида-инфекции с высокой летальностью, перечисляются показания к проведению адекватного лечения амфотерицином В и флуконазолом [4]. Замена первого дорогостоящим липосомальным препаратом амбизомом позволяет избежать высокой нефротоксичности амфотерицина В и проводить лечение больных кандидозом с почечной недостаточностью, резистентной к антибиотикам фебрильной нейтропенией, при высоком риске развития острого диссеминированного кандидоза у больных без нейтропении, его органных форм (поражения сердца, сосудов, мочевыводящих путей, желудочно-кишечного тракта). В работе также приводятся рекомендации по лечению кандидоза кожи, ее придатков, хронического кандидоза кожи и слизистых оболочек, профилактике кандидоза у реципиентов трансплантатов органов.
Наиболее полное, систематизированное изложение проблемы кандидоза дано в вышедшей в 2000 году монографии «Кандидоз» [8].
Лечение может быть направлено на предупреждение гиперколонизации организма грибами рода Candida (при назначении антимикотиков широкого спектра действия и иммуносупрессантов). Местные оральные антимикотики — полиены (нистатин, леворин, микогептин) нерастворимы и почти не всасываются из желудочно-кишечного тракта, поэтому редко могут обеспечить элиминацию Candida. Здесь необходимы пероральные препараты системного действия (флуконазол, итраконазол) или препараты для инъекций, такие как флюцитозин, амфотерицин В, амбизом. Если амфотерицин В вследствие его чрезвычайной нефротоксичности назначается при кандидозе в суточной дозе 0,5 мг/кг массы тела, амбизом в 10 раз и более превышает эту дозу и не имеет противопоказаний к назначению [1, 2, 3, 4, 9, 10]. При лечении кандидозов кожи и слизистых оболочек часто используются антимикотики для наружного применения: полиены (леворин, нистатин, натамицин), производные имидазола (кетоконазол, оксиконазол, эконазол, тиоконазол, клотримазол, миконазол, изоконазол, бифоназол, амиказол), триазолы (терконазол), аллиламины (нафтифин, тербинафин), морфолины (аморолфин), прочие препараты (производные унденциленовой кислоты, анилиновые красители и др.).
Одно только перечисление антикандидозных препаратов уже свидетельствует об их множестве и разной степени эффективности, связанной с химической структурой и особенностями фармакокинетики. В частности, наружные средства не всегда создают достаточную концентрацию в подслизистом слое половых путей, глубоких слоях кожи и ее придатках.
В последние годы в России и за рубежом в системной терапии кандидоза с успехом применяется медофлюкон (флуконазол) [2, 3].
Спектр фунгистатического действия флуконазола: Candida albicans, некоторые штаммы Candida nonalbicans (C. guilliermondii, C. pseudotropicalis, C. torulopsis, C. kefyr, C. stellatoidea), Cryptococcus neoformans, Microsporum spp., Trichophyton spp., Blastomyces dermatitidis, Coccidioides immitis, Histoplasma capsulatum.
При пероральном и внутривенном применении фармакокинетика флуконазола сходная. При приеме внутрь биодоступность около 90%. Прием пищи не влияет на абсорбцию препарата. Максимальная концентрация достигается через 0,5 — 1,5 ч. После приема 150 мг она составляет 2,44 — 3,58 мкг/мл. Концентрация в крови прямо пропорциональна принятой дозе. Равновесная концентрация устанавливается к 4 — 5-му дню при приеме 1 раз в сутки. При использовании в первый день двойной дозы она достигается ко второму дню. Связь с белками плазмы 11 — 12%. Объем распределения приближается к общему объему воды в организме. Концентрации флуконазола в слюне, мокроте, суставной и перитонеальной жидкостях, вагинальном секрете, грудном молоке аналогичны таковым в плазме крови. Концентрация в ликворе составляет 50 — 90% (в среднем 70 — 80%) уровня в плазме крови, при менингите — до 93%. В роговом слое кожи, эпидермисе, дерме, потовой жидкости и моче концентрации достигают значений, в 10 раз превышающих концентрацию в плазме крови. Концентрация в роговом слое кожи после 12-дневного применения в дозе 50 мг 1 раз в сутки составляет 73 мкг/г. Концентрация в ногтях после 4-месячного применения в дозе 150 мг 1 раз в неделю составляет 4,05 мкг/г в здоровых и 1,8 мкг/г в пораженных ногтях. Препарат определяется в ногтях в течение 6 месяцев после завершения терапии. Т1/2 27 — 30 ч. Биотрансформации не подвергается. Экскретируется почками, на 80% — в неизмененном виде. Клиренс флуконазола пропорционален клиренсу креатинина. Концентрация флуконазола в плазме крови может быть уменьшена с помощью диализа (на 50% в течение 3 ч).
Медофлюкон применяется внутрь 1 раз в сутки (утром).
Специального подбора доз для пациентов пожилого возраста не требуется, если не угнетена функция почек (клиренс креатинина менее 40 — 50 мл/мин).
У больных с нарушениями функции почек доза должна быть снижена в соответствии со степенью почечной недостаточности.
Пациентам, находящимся на гемодиализе: однократно после каждого сеанса гемодиализа.
Российские авторы [3] приводят собственные данные о применении медофлюкона при различных поражениях, в том числе при висцеральных микозах, обусловленных грибами рода Candida. В частности, опубликованы данные об успешном лечении медофлюконом 9 больных кандидозом кишечника, 11 — полости рта, 3 — пищевода, 18 — вагинальным кандидозом при суточной дозе 50 — 200 мг и длительности курса 14 дней. Отечественные исследователи, оценив эффективность и безопасность препарата, уже в 1996 году назвали медофлюкон безусловным достижением в лечении кандидоза и рекомендовали его для лечения поверхностных и висцеральных форм микоза не только в стационаре, но и в амбулаторных условиях.
К такому же выводу пришли и авторы, проводившие исследования медофлюкона в Московском центре глубоких микозов [2]. По их данным, из 79 больных кандидозным бронхитом, получавших в течение 2 недель 100 — 400 мг медофлюкона в сутки, излечено 74,7%, улучшение наступило у 22,8%, при кандидозной пневмонии выздоровело 66,75%, улучшение отмечено у 33,3%, эрадикация возбудителя — в 97,5 — 100%.
В дерматовенерологии медофлюкон наиболее часто применяется при лечении урогенитальных кандидозов, кандидоза слизистой оболочки полости рта, онихомикозах [4, 6, 7, 8].
Данные, приведенные из литературы, и наш опыт применения медофлюкона при кандидозном вульвовагините и онихомикозе свидетельствуют о его высокой эффективности, хорошей переносимости и безопасности, что делает флуконазол препаратом выбора при лечении различных форм кандидоза слизистых оболочек, кожных покровов и внутренних органов.
В. М. Лещенко, доктор медицинских наук, профессор
Городской микологический центр, Москва










