Частое дыхание у ребенка что делать
Бронхит у детей
Содержание статьи
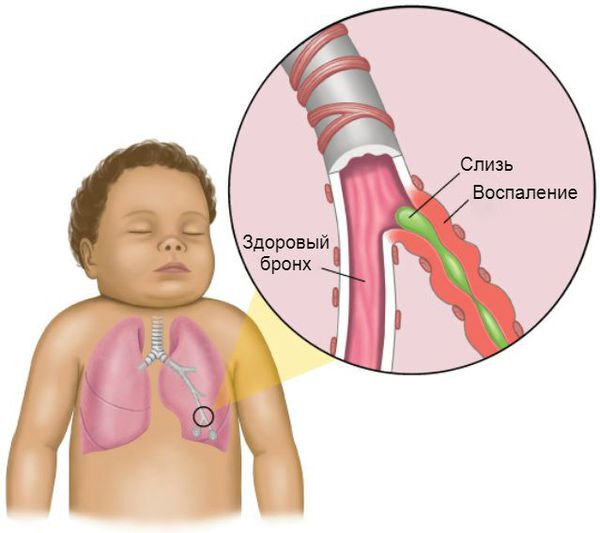
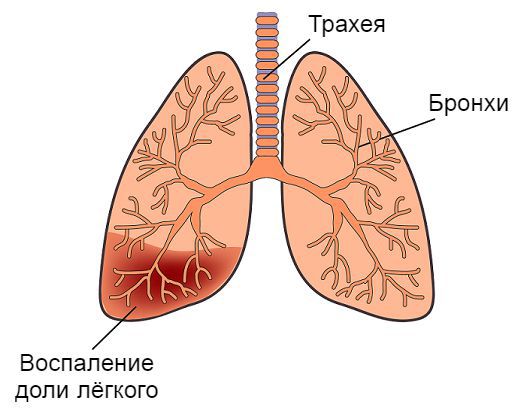
Бронхит – это заболевание, при котором у детей воспаляются бронхи (полые ответвления трахеи, соединяющие ее и легкие).
Общие сведения о болезни
Ребенок, заболевший бронхитом, очень сильно кашляет (родителям буквально «больно» слышать эти надрывные звуки), у него повышена температура, обильно отходит мокрота. По наличию мокроты и температуры это заболевание отличают от других, также проявляющихся кашлем.
При воспалении бронхи сильно отекают, вследствие чего сужаются, поэтому воздух по ним поступает с затруднением. Организм в ответ на воспалительный процесс вырабатывает большое количество слизи, а бронхи путем мышечных сокращений стремятся от нее избавиться, чтобы не было закупорки. В итоге ребенок кашляет и отхаркивает мокроту.
Почему бронхит опасен?
Вследствие этой болезни сильно ухудшается проходимость бронхов, что снижает уровень вентиляции легких. Недостаток кислорода негативно сказывается на работе всех систем организма, притупляет мозговую активность, что внешне проявляется слабостью, вялостью, отсутствием желания заниматься даже любимыми делами.
Вторая причина опасности заболевания – его возможный переход в пневмонию. Несмотря на плохую проходимость бронхов, бактерии и вирусы все равно могут продвигаться по ним в легкие. Осев на плохо снабжаемых кислородом внутренних поверхностях, они размножаются, вызывая воспаление.
Важно! При отсутствии терапии или неправильном лечении бронхита пневмония – одно из самых частых осложнений у детей разного возраста.
Дети хуже переносят бронхит!
Мокрота при этом заболевании скапливается довольно глубоко. Избавиться от нее организм может только за счет деятельности дыхательной мускулатуры, которая у дошкольников развита плохо. Даже сильный кашель у малышей может быть неэффективным, вне зависимости от его длительности. В связи с этим дети страдают больше и дольше, чем взрослые.
Причины заболевания:
Первые две причины – наиболее частые для детей, а среди них самый опасный фактор развития бронхита – грипп.
Родителям следует знать, что ребенок может заболеть бронхитом, даже если:
Некоторые считают, что носовое воспаление тоже способно «пойти вниз». Однако воспалительные процессы в носу либо гортани протекают локально и не перемещаются.
Симптомы заболевания
Самая распространенная форма болезни – вирусная, и она проявляется следующими симптомами:
При бактериальной природе недуга ребенок испытывает:
Важно! Нельзя проводить самолечение этого заболевания. Тем более при его бактериальной форме – в этом случае детей госпитализируют и лечат только в условиях стационара!
Классификация детских бронхитов
По продолжительности болезнь бывает:
По природе:
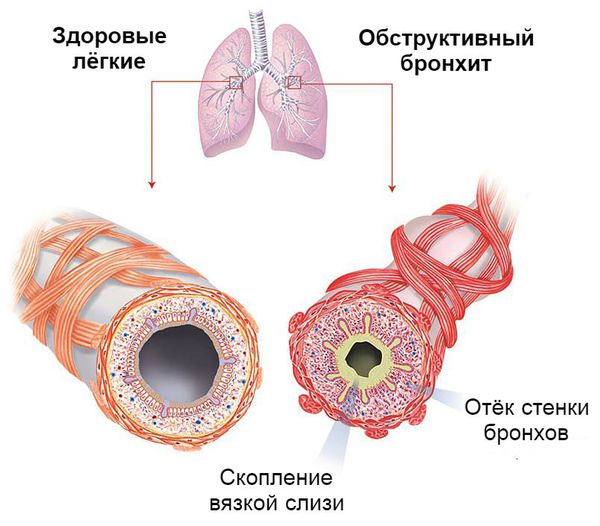
Выделяют также обструктивный бронхит, характерный для дошкольников и проявляющийся закупоркой бронха. Его причинами могут быть:
При частых обструктивных бронхитах нужно провести обследование ребенка на предмет бронхиальной астмы. Источник:
Н.К. Кайтмазова, Т.Б. Касохов, И.Е. Третьякова, З.А. Цораева
Современные представления об обструктивном бронхите у детей
// Вестник новых медицинских технологий, 2009, т.XVI, №1, с.204-206
Методы диагностики
Если при прослушивании грудной клетки педиатр замечает характерные признаки болезни, то ребенку назначаются:
Лечение бронхита
Очень важно! Обязательно обратитесь к врачу, если вы слышите у ребенка хрипы, сильный кашель и замечаете другие признаки бронхита. Специалист должен определить природу болезни и назначить правильные медикаменты и процедуры. Народные средства, бесконтрольный прием антибиотиков широкого спектра – верный путь к осложнениям. Источник:
М.О. Смирнова, Е.В. Сорокина
Бронхиты у детей: принципы современной терапии
// Трудный пациент, 2009, т.7. №8-9, с.38-42 Ведь в 99% случаев бронхит имеет вирусную природу, а не бактериальную.
Какие меры могут принять родители:
Когда минует острая фаза, ребенку нужно гулять и дышать свежим воздухом. Причем даже при острой форме, когда больному тяжело выходить на улицу, можно и нужно организовывать «сеансы» свежего воздуха и солнечного света: например, выходить на балкон, предварительно тепло одев ребенка. Хорошая вентиляция легких снижает активность вирусов.
Какие препараты рекомендуются врачами?
Специалисты действуют очень осторожно с муколитическими средствами. При слабой грудной мускулатуре ребенку трудно отхаркивать большое количество мокроты, и она может буквально «залить» легкие. Препараты от кашля необходимы лишь в некоторых случаях:
Помимо пероральных препаратов, могут быть прописаны ингаляции. Но только с использованием рекомендованных врачом лекарств и специальных приборов!
При бронхите исключить:
Меры профилактики
Преимущества «СМ-Клиника»
У нас работают одни из лучших в Санкт-Петербурге детских пульмонологов. Клиника имеет современное диагностическое оборудование, проводит точные лабораторные исследования в короткий срок.
Наш специалист верно диагностирует заболевание и назначит индивидуальный курс лечения для вашего ребенка. Мы сделаем все для того, чтобы вернуть малышу здоровье, не допустить осложнений болезни. Если пациенту потребуется нахождение в стационаре, ему будет предоставлена комфортная и уютная палата, а внимательный персонал обеспечит круглосуточный уход.
Ритм и типы дыхания у детей
Оценка состояния дыхания начинается с определения его частоты и ритма с учетом возраста ребенка. Частоту дыхания лучше подсчитывать у спящего ребенка, хотя это далеко не всегда возможно. В состоянии бодрствования частота дыхания обычно выше, поэтому важно знать диапазон нормы.
Ритм дыхания у здорового ребенка не бывает регулярным, дыхание варьирует как по частоте, так и по глубине. Периодически ребенок производит глубокий вдох, что иногда беспокоит родителей.
Типы характера дыхания у детей, ребенка
Принято различать следующие типы характера дыхания.
Эупноэ — спокойное нормальное дыхание.
Диспноэ — затрудненное, напряженное дыхание с одышкой, иногда с цианозом.
Ортопноэ — затрудненное дыхание, при котором ребенок сидит, опираясь на руки (вынужденное положение сидя с упором на руки). Это положение принимают больные для облегчения работы дыхательной мускулатуры.
Олигопноэ — ослабление дыхательных движений, сопровождающееся уменьшением объема вдоха.
Тахипноэ — учащенное быстрое дыхание. Частота дыхания возрастает при таких состояниях и обстоятельствах, как высокая окружающая температура, усиленная мышечная работа, возбуждение, лихорадка, заболевания легких с ограничением их поверхности и снижением газообмена, выпадение функции части дыхательной мускулатуры (в результате чего оставшиеся мышцы функционируют с повышенной нагрузкой), заболевания сердца, уменьшение кровотока через легкие при пороках сердца с шунтированием (консультации детского кардиолога — поликлиника «Маркушка»), гиповолемический шок (недостаточность кровообращения), анемия (чем острее она развивается, тем более выражено тахипноэ в покое и при нагрузке).
Брадипноэ — редкое медленное дыхание. Характерно для стеноза дыхательных путей, вызванного крупом, аспирацией инородных тел, сдавлением трахеи опухолью или зобом, для уремии, диабетической комы (дыхание Куссмауля), для тяжелого ацидоза различной природы.
Апноэ — остановка дыхания.
Гиперпноэ — увеличенная амплитуда дыхания при нормальной частоте. Глубокое дыхание характерно для тяжелой анемии, метаболического ацидоза (например, отравление салицилатами, передозировка ингибитора карбоангидразы — диакарба), респираторного алкалоза. Глубокое ацидотическое дыхание Куссмауля является результатом наступившего ацидоза чаще всего метаболического происхождения. Во всех случаях ацидокетоза посредством дыхания выделяется и ацетон, вследствие чего изо рта больного ребенка исходит запах гнилых фруктов.
Гипопноэ — уменьшенная амплитуда дыхания при нормальной частоте. Для констатации поверхностного дыхания желательно оценить и величину дыхательного объема по данным аускультации или по ощущению выдоха ладонью изо рта и носа ребенка. Оно характерно прежде всего для состояний алкалоза, при котором дыхательный центр возбуждается недостаточно. На практике это наблюдается у грудных детей, больных гипертрофическим пилоростенозом, когда они теряют соляную кислоту вследствие упорной рвоты. Кроме того, поверхностное дыхание можно наблюдать и у детей с тяжелыми заболеваниями нервной системы (приводящими к угнетению дыхательного центра), опухолями мозга, энцефалитами, туберкулезным менингитом, гидроцефалией, отравлением барбитуратами. Поверхностные респираторные движения при состояниях церебральной комы могут продолжаться целую минуту и дольше.
Периодическое дыхание — периоды апноэ длительностью до 15 с (у недоношенных детей, при респираторном дисстресс-синдроме).
Нерегулярное дыхание — изменяющиеся амплитуда и частота дыхания (при болях, повышении внутричерепного давления).
Расстройства ритма дыхания у ребенка, детей
К расстройствам ритма дыхания относятся патологические типы дыхания.
Дыхание Чейна-Стокса — дыхательные циклы постепенно нарастают, а по достижении максимальной для данного периода глубины дыхания происходит постепенное снижение ее до минимальной глубины и переход в паузу, в период паузы больной может терять сознание. Наблюдается при нарушениях кровообращения, кровоизлияниях в мозг, менингитах, опухолях головного мозга, тяжелых интоксикациях, вызванных химическими отравлениями, и др.
Дыхание Биота — чередование равномерных дыхательных движений и продолжительных пауз, строгая закономерность числа дыханий и продолжительность пауз отсутствуют. Наблюдается при опухолях мозга, менингитах, менингоэнцефалитах, диабетической коме.
Диссоциированное дыхание Грокко — нарушение координационной функции нервно-регуляторного аппарата, обеспечивающего гармоническую и последовательную работу отдельных групп дыхательной мускулатуры. Этот тип дыхания наблюдается при тяжелых состояниях: нарушениях мозгового кровообращения, абсцессах мозга, базальном менингите, реже — при диабетической коме, уремии.
Дыхание Куссмауля характеризуется медленными или быстрыми глубокими дыхательными движениями с вовлечением вспомогательной дыхательной мускулатуры. Основным патологическим процессом, вызывающим этот тип дыхания, является ацидоз: диабетическая кома, ацетонемическая рвота, метаболический ацидоз любого происхождения.
Грудной и брюшной типы дыхания у ребенка, детей
Различаются также грудной и брюшной типы дыхания в зависимости от того, преобладает при спокойном дыхании подвижность грудной клетки (грудной тип) или передней брюшной стенки (брюшной тип). При брюшном типе дыхания в фазу вдоха опускающейся диафрагмой внутренние органы отдавливаются книзу, происходит выбухание передней брюшной стенки. Брюшное дыхание преобладает у детей раннего грудного возраста. У детей старше 2 лет преобладает грудной тип дыхания, что связано с переходом ребенка в вертикальное положение, изменяющим направление ребер.
Патологически выраженное преобладание брюшного типа дыхания может указывать на следующие состояния: недостаточность межреберных мышц при полиомиелите, полирадикулите (синдром Гийена-Барре), параличе Ландри, постдифтерийном параличе, при наследственной амиотрофии (болезнь Верднига-Гоффманна) и синдроме высокого поперечного поражения спинного мозга; болевой паралич грудных и межреберных мышц (например при переломе ребер).
Прививка от дифтерии ребенку — детский медицинский центр «Маркушка».
При выпадении функции диафрагмы дыхание ребенка обеспечивается только интенсивными движениями грудной стенки
При выпадении функции диафрагмы дыхание обеспечивается только интенсивными движениями грудной стенки. Соответственно при вдохе внутрибрюшные органы уже не отдавливаются книзу и не происходит выбухание передней брюшной стенки. Вместо этого брюшная стенка при вдохе втягивается, это наблюдается при поражении шейного отдела спинного мозга, шейных позвонков и нервных сплетений на шее, патологических процессах, воздействующих на диафрагмальный нерв на его пути от 4-го шейного сегмента до диафрагмы (медиастинит, опухоли средостения, последствия операций на среднем участке шеи и в грудной полости).
Диспноэ (одышка) у ребенка, детей
Понятие «диспноэ» имеет много различных определений. В наиболее широком смысле оно означает нарушение дыхания. Диспноэ может быть как субъективным ощущением, так и объективным симптомом. В первом случае это испытываемое самим больным затруднение дыхания или чувство недостатка воздуха, во втором — это объективная симптоматика для пациента и врача. Основополагающим фактором при интерпретации каждого случая диспноэ является отклонение дыхания от нормы.
Существование причинной связи между симптомами диспноэ и определенными патофизиологическими состояниями до сих пор служит предметом дискуссий. Все установленные в настоящее время зависимости между гипоксемией, гиперкапнией, ишемией усиленно функционирующих дыхательных мышц и субъективным ощущением повышенной дыхательной работы, а также бронхиальным сопротивлением и направлением работы дыхательных мышц могут быть применены для объяснения лишь некоторых, но далеко не всех состояний диспноэ.
Затрудненное дыхание субъективно воспринимается как неприятное ощущение; у здоровых детей подобное ощущение возникает при дыхании через узкую трубку, что имитирует обструкцию бронхов.
Субъективные ощущения, возникающие при асфиксии, можно воспроизвести, произвольно задерживая дыхание. Подробные жалобы, естественно, можно услышать лишь от детей школьного возраста, однако и у младших детей диспноэ сопровождается неприятными ощущениями, о чем можно судить по поведению ребенка: беспокойство, растерянность, страх, поиск удобного положения позволяют без труда определить дискомфорт.
Объективная оценка степени диспноэ основана на ряде внешних симптомов. Напряжение крыльев носа при дыхании связано с участием вспомогательных мышц на вдохе, оно предотвращает сужение входа в нос вследствие всасывающего действия (падения давления) струи вдыхаемого воздуха. Напряжение крыльев носа — очень характерный симптом, который появляется даже при небольшом диспноэ. Втяжение межреберий, яремной ямки, подключичных областей представляет собой проявления диспноэ, отражающие затруднение в разных фазах дыхания.
При вдохе с усилением вследствие сужения дыхательных путей на любом уровне внутригрудное давление падает намного ниже атмосферного, что проявляется втяжением межреберных промежутков, яремной ямки, надключичных областей.
При затруднении выдоха, напротив, внутригрудное давление превышает атмосферное, поэтому межреберные промежутки уплощаются или даже могут несколько выбухать при выраженной обструкции. Более заметны, однако, втяжение подреберий, связанное с усиленным сокращением мышц живота, а также уплощение нижних межреберных промежутков вследствие сокращения внутренних межреберных мышц при усиленном выдохе. Дифференцировка инспираторных (вдох) и экспираторных (выдох) втяжений чрезвычайно важна для оценки места и степени обструктивных изменений. Обструкция верхних дыхательных путей (например, круп) проявляется прежде всего инспираторным затруднением дыхания, тогда как процессы в мелких бронхах (астма, бронхит) приводят к затруднению выдоха и вдоха.
Признаки затрудненного дыхания: на вдохе — втяжение межреберий и надключичных впадин, на выдохе — участие в дыхании брюшного пресса («выталкивающее дыхание») и вспомогательной дыхательной мускулатуры (мышц грудной стенки, лопаток, боковых мышц спины и мышц шеи).
Формы одышки у детей, ребенка: инспираторная, экспираторная и смешанная
Выделяются следующие формы одышки: инспираторная, экспираторная и смешанная.
Инспираторная одышка наблюдается при обструкции верхних дыхательных путей: крупе, врожденном сужении гортани, инородном теле и др. Консультации детского отоларинголога — клиника «Маркушка».
При экспираторной одышке грудная клетка приподнята кверху и почти не участвует в акте дыхания. Выдох совершается медленно, иногда со свистом. Наблюдается при бронхиальной астме.
Смешанная одышка (экспираторно-инспираторная) свойственна бронхиолиту и пневмонии. В это определение включены все виды вентиляционных отклонений от нормы, все степени дыхательной недостаточности и другие дыхательные нарушения.
Свистящее дыхание у ребенка, детей
Свистящее дыхание — своеобразный феномен, возникающий при затруднении выдоха. Механизм его развития связан с вибрацией просвета крупных бронхов вследствие чрезмерного падения внутрибронхиального давления при высокой скорости струи воздуха. Громкое свистящее дыхание чаще слышно при обструктивных процессах, в значительной мере обусловленных бронхоспазмом.
Стонущее дыхание у ребенка, детей
Дыхание со стоном бывает у детей с тяжелой массивной пневмонией; оно возникает в связи с затруднением вдоха вследствие снижения растяжимости легкого и болевых ощущений, вызванных сопутствующим плевритом.
Что такое обструктивный бронхит у детей? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тепляковой Светланы Александровны, педиатра со стажем в 36 лет.
Определение болезни. Причины заболевания
В последние 10-15 лет среди причин обструктивных форм бронхита часто регистрируют вирусы герпеса: цитомегаловирус, вирус Эпштейна — Барр и вирус герпеса 6-го типа. Также обструктивный бронхит нередко провоцируют грибковые инфекции, особенно если ребёнок регулярно находится в помещении с повышенной влажностью.
В преддошкольном и школьном возрасте заболевание могут вызвать бактерии: патогенные бактерии (микоплазмы и хламидии пневмонии), а также условно-патогенная флора, которая входит в состав нормальной микрофлоры дыхательных путей.
Нередко в развитии заболевания принимают участие сразу несколько вирусов, т. е. микст-инфекции. Они часто становятся хроническими, являясь главной причиной повторных ОРЗ.
Рецидивы обструктивного бронхита обычно возникают на фоне глистной инвазии или хронической инфекции — тонзиллита, кариеса, синусита и др.
Развитию обструктивного бронхита могут предрасполагать факторы риска:
Симптомы обструктивного бронхита у детей
Клинические проявления обструкции нередко начинаются с повышения температуры до 37-39 °С и катаральных явлений, таких как насморк, заложенность носа, редкое покашливание. У ребёнка 1-3 лет могут появиться признаки нарушения пищеварения: отрыжка, урчание в животе, понос и др. Все эти симптомы беспокоят пациента на протяжении 1-3 дней.
Начало заболевания может быть острым. При этом симптомы чаще возникают вечером или ночью: ребёнок просыпается от приступа грубого кашля, шумного дыхания и затруднённого выдоха. В случае постепенного развития болезни вышеописанные симптомы обструкции появляются плавно, через 2-3 дня, на фоне нормальной температуры тела, но иногда могут развиться в первые сутки.
Далее присоединяется одышка с участием мышц шеи, плеч и диафрагмы. Ребёнок может быть возбуждённым, беспокойным. Его кожа бледнеет, появляется мраморный рисунок, носогубный треугольник синеет.
Внимательная мама нередко может самостоятельно заподозрить развитие обструктивного бронхита у ребёнка по следующим симптомам:
Стихает бронхообструкция через 5-7 дней по мере уменьшения воспаления в бронхах.
Патогенез обструктивного бронхита у детей
При нормальной работе дыхательной системы ребёнок активен, его сон и аппетит не нарушены, дыхание ровное, спокойное, свободное, в нём симметрично участвуют обе половины грудной летки без привлечения мышц шеи, плеч и диафрагмы. Ритм дыхания в течение дня может меняться как по частоте, так и по глубине. При повреждении защитной системы трахеи и бронхов дыхание нарушается, состояние ребёнка ухудшается.
Ведущими механизмами развития обструктивного бронхита являются:
Бронхоспазм развивается под воздействием биологически активных веществ, которые выделяются в ходе воспалительной реакции вирусного происхождения. Однако в некоторых случаях он может развиться при непосредственном воздействии вирусов на нервные окончания β2-рецепторов.
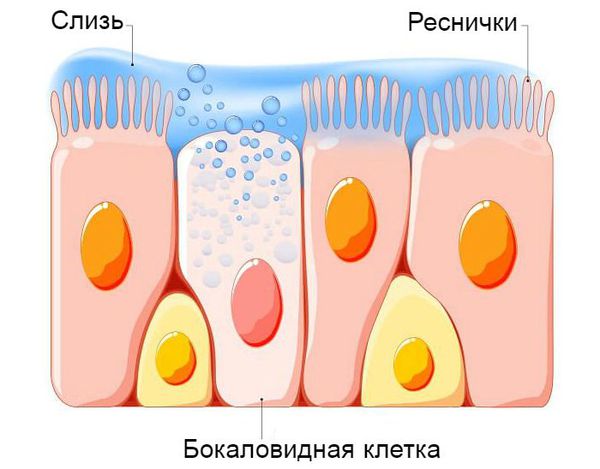
Процесс образования слизи на фоне вирусной инфекции усиливается, так как увеличивается количество и размеры бокаловидных клеток. Иногда в них трансформируются некоторые эпителиальные клетки. В связи с изменением своего химического состава слизь становится вязкой. Реснитчатый эпителий, который обычно выводит её из лёгких, отслаивается. Обычных способов выведения секрета становится недостаточно. Развивается обструкция дыхательных путей.
Классификация и стадии развития обструктивного бронхита у детей
В отечественной литературе выделяют три формы обструктивного бронхита :
Острый обструктивный бронхит чаще возникает у детей 3-5 лет, хотя может встречаться и в более старшем возрасте. Его развитие связывают с вирусами парагриппа 3-го типа, аденовирусами, вирусами гриппа и атипичными возбудителями. Развивается как постепенно, так и более остро: с повышения температуры тела до 38-39 °С, насморка, заложенности носа и кашля. Постепенно нарастает дыхательная недостаточность с увеличением частотой дыхания до 40-60 раз в минуту. Ребёнку становится тяжелее дышать, поэтому организм подключает к этому процессу мышцы шеи и плеч. Появляются свистящие хрипы на выдохе.
Выдох затруднён и удлинён. При простукивании в проекции лёгких возникает звук, похожий на шум при поколачивании по пустой коробке. На выдохе чаще выслушиваются рассеянные сухие свистящие хрипы, на вдохе — влажные мелкопузырчатые, т. е. эффект «влажного лёгкого» при остром обструктивном бронхите можно не услышать.
Рецидивирующий обструктивный бронхит может возникать с первого года жизни и затем в любом возрасте. Развивается чаще в ответ на длительное нахождение в организме цитомегаловируса, вируса Эпштейна — Барр, вируса герпеса 6-го типа и микоплазмы. Реже он может быть связан с обычными респираторными вирусами. Нередко встречается сразу несколько причинных вирусов, особенно у часто и длительно болеющих детей.
Обструкция бронхов обычно развивается постепенно: на фоне нормальной или субфебрильной температуры (до 38 °С) с небольшой заложенностью носа, насморком и редким покашливанием. Одышка выражена незначительно, частота дыхания редко превышает 40 движений в минуту. Общее состояние ребёнка практически не страдает.
При простукивании отмечается лёгочный звук с лёгким коробочным оттенком. При выслушивании характерны рассеянные сухие свистящие хрипы на фоне подчёркнутого выдоха, влажные хрипы на вдохе необильные или вовсе отсутствуют.
По течению бронхообструктивного синдрома выделяют:
Осложнения обструктивного бронхита у детей
Острый обструктивный бронхит может переходить в рецидивирующий и непрерывно рецидивирующий бронхит (не путать с хроническим бронхитом — это совсем другая форма болезни), особенно на фоне постепенно формирующейся вторичной гиперреактивности бронхов. Её развитие нередко связывают с повторным или длительным воздействием различных факторов: пассивным курением, недолеченными инфекциями, переохлаждением или перегреванием, частых контактов с больными ОРВИ и др.
Диагностика обструктивного бронхита у детей
Обследование детей с обструктивным бронхитом проводят педиатр, детский пульмонолог и детский отоларинголог. Диагноз устанавливается на основании истории болезни (анамнеза), объективного осмотра, физикального, лабораторного и инструментального обследования.
Правильный сбор анамнеза имеет большое, иногда решающее значение в диагностике. Он направлен на поиск факторов, которые могли поспособствовать развитию обструктивного бронхита. При опросе врач обращает внимание на следующие детали:
Во время осмотра и физикального исследования наблюдаются:
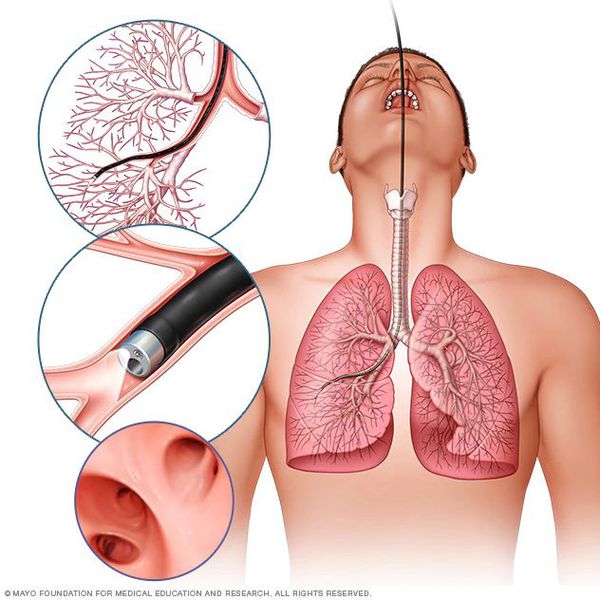
Лабораторные и инструментальные методы исследования включают в себя:
Дифференциальная диагностика
В отдельных случаях обструктивный бронхит у детей может быть проявлением следующих заболеваний:
В связи с этим могут потребоваться дополнительные исследования:
Также бронхоскопия может потребоваться для исследования слизистой бронхов, взятия промывных вод на цитологический и бактериологический анализ.
Лечение обструктивного бронхита у детей
Лечение бронхиолита, острого или повторного эпизода рецидивирующего обструктивного бронхита — одна из серьёзных неотложных ситуаций. Поэтому прежде всего доктор должен решить, где будет лечиться ребёнок: в стационаре или в амбулаторных условиях, т. е. на дому.
Показаниями для госпитализации являются:
Во всех остальных случаях ребёнок может лечиться амбулаторно.
Основные принципы терапии :
Показан полупостельный режи, обильное питье (отвары, морсы, травяные чаи) и гипоаллергенная диета (в основном молочная и растительная пища). Комнату больного нужно регулярно проветривать, ежедневно проводить в ней влажную уборку и увлажнять воздух, чтобы облегчить дыхание и отхождение мокроты.
Если уровень кислорода в крови меньше 90 %, требуется кислородотерапия. Кислород подаётся через носовые катетеры или в кислородной палатке.
Отсасывание слизи из бронхов показано при густой, вязкой мокроте, слабом откашливании и утомлении грудных мышц. Проводится в условиях стационара с помощью электроотсосов и откашливателей.
Среди возможных осложнений, связанных с лечением, наиболее частыми являются:
Прогноз. Профилактика
При своевременно начатом лечении, чётком соблюдении кратности приёма препаратов и ингаляций, регулярном смотре ребёнка лечащим врачом и коррекции лечения прогноз исхода обструктивного бронхита чаще благоприятный. В противном случае острое течение обструктивного бронхита нередко может переходить в рецидивирующее, а в редких ситуациях — и в непрерывно рецидивирующее.
Чтобы избежать повторных эпизодов заболевания, ребёнок должен оставаться на диспансерном учёте у педиатра, детского пульмонолога или аллерголога в течение года. Детям с рецидивом обструктивного бронхита после трёх лет следует сделать кожные пробы с наиболее распространёнными аллергенами. Положительные результаты проб, повторные приступы обструкции, особенно после ОРВИ, говорят о развитии бронхиальной астмы.
Основные меры профилактики направлены на избегание факторов риска и укрепление иммунитета ребёнка. Для этого необходимо: